LINFOMA DE CELULAS T GRANDES EN EL CASO DE UN PACIENTE VIH POSITIVO
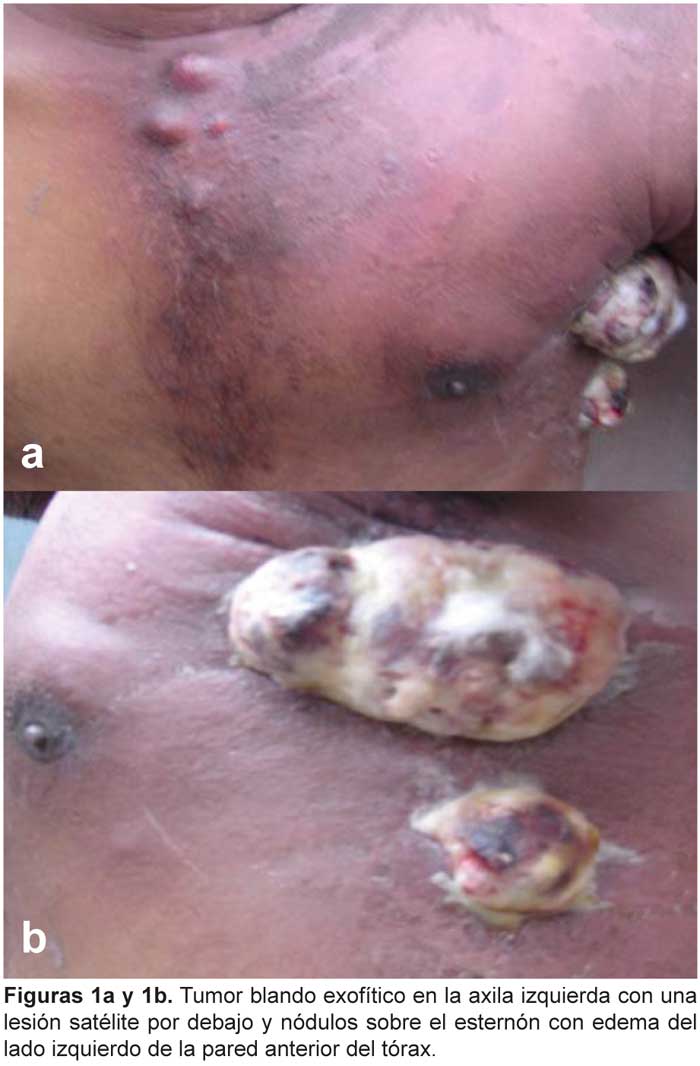
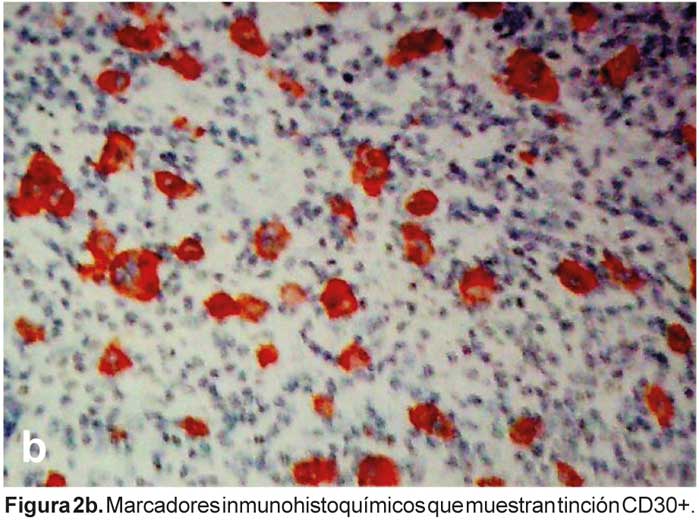
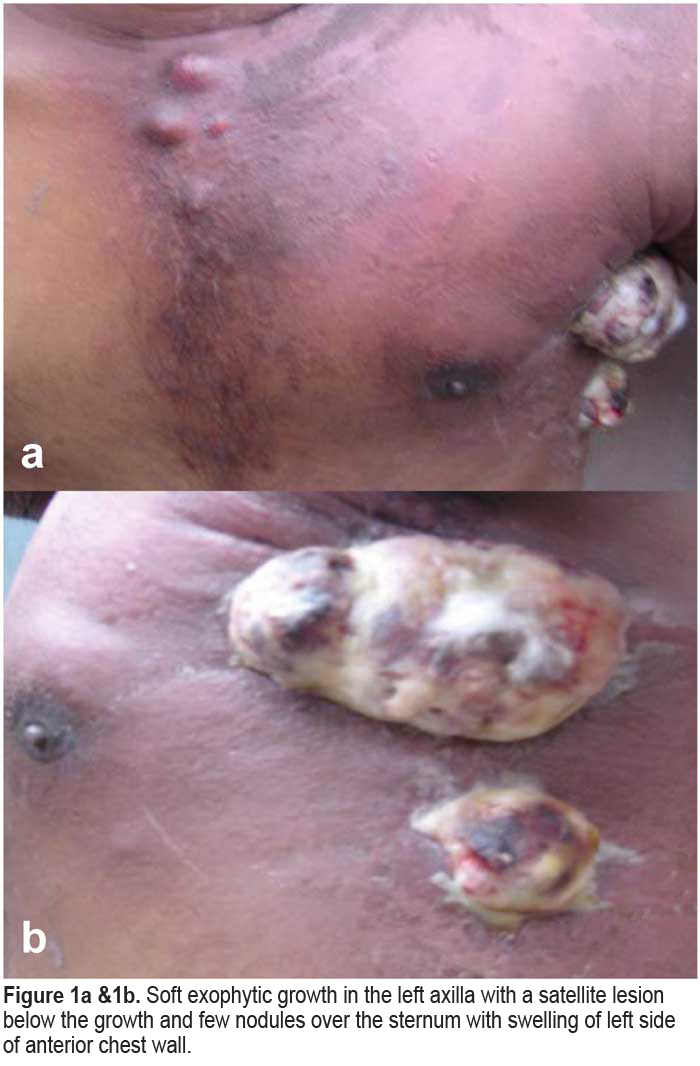
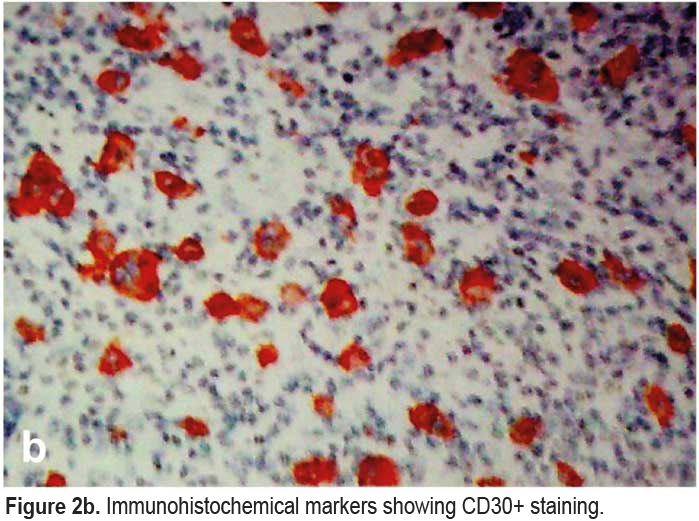
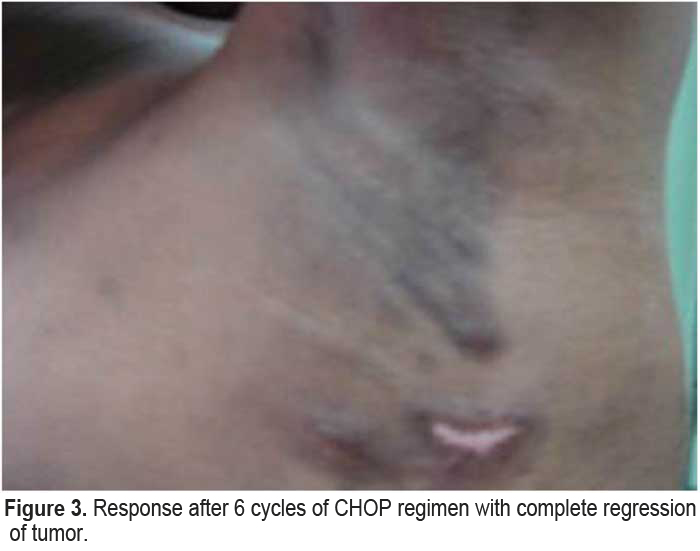
Aunque los linfomas de células B son los más frecuentes, raramente pueden presentarse linfomas de células T. Presentamos un raro caso de linfoma de células T grandes positivas para CD30 en un paciente de 30 años con VIH, tratado exitosamente con esquema CHOP.
Institución del autor
GSL Medical College, Rajahmundry, India
Coautores
N. Ram Koteswara Rao* P. Ravi Mohan** Y. Hari Kishan Kumar*** Amareswar Asapu****
M.D., GSL Medical College, Rajahmundry, India*
M.D, D.M., Andhra Medical College, Andra Pradesh, India**
M.D., RajaRajeswari Medical College & Hospital, Bangalore, India***
DDVL., F.H.M., Surya Skin Care and Research Center, Visakhapatnam, India****
Primera edición en siicsalud
21 de septiembre, 2015