 Resumen
Objetivo: Determinar el impacto de la implantación de sistemas de cribado de retinopatía diabética (RD) mediante cámara no midriática (CNM) en una población con diabetes mellitus (DBT). Métodos: Estudio prospectivo de seis años de duración, sobre el cribado oportunístico de una población de 12 801 pacientes con DBT. Resultados: Se revisaron 10 047 pacientes con DBT, un 78.48% de los individuos con DBT censados. En 86 (0.86%) pacientes no se pudo interpretar la imagen y debieron ser referidos a las consultas de oftalmología. Un total de 1 908 pacientes (19%) requirieron dilatación pupilar. A los seis años se detecto RD en 1 410 pacientes, con una incidencia anual del 6.15%; la forma leve fue la más frecuente, con un 77.94% de casos. La incidencia de edema macular diabético fue del 4.84% anual. Se verificó la presencia de otras enfermedades en 995 pacientes (9.91%). Conclusiones: Podemos extraer que el cribado mediante CNM, es altamente útil para poder acceder a una gran parte de la población diabética, en especial aquella que acude con escasa frecuencia al oftalmólogo, lo que nos permite diagnosticar un número importante de individuos susceptibles de tratamiento láser para evitar que presenten ceguera.
Resumen
Objetivo: Determinar el impacto de la implantación de sistemas de cribado de retinopatía diabética (RD) mediante cámara no midriática (CNM) en una población con diabetes mellitus (DBT). Métodos: Estudio prospectivo de seis años de duración, sobre el cribado oportunístico de una población de 12 801 pacientes con DBT. Resultados: Se revisaron 10 047 pacientes con DBT, un 78.48% de los individuos con DBT censados. En 86 (0.86%) pacientes no se pudo interpretar la imagen y debieron ser referidos a las consultas de oftalmología. Un total de 1 908 pacientes (19%) requirieron dilatación pupilar. A los seis años se detecto RD en 1 410 pacientes, con una incidencia anual del 6.15%; la forma leve fue la más frecuente, con un 77.94% de casos. La incidencia de edema macular diabético fue del 4.84% anual. Se verificó la presencia de otras enfermedades en 995 pacientes (9.91%). Conclusiones: Podemos extraer que el cribado mediante CNM, es altamente útil para poder acceder a una gran parte de la población diabética, en especial aquella que acude con escasa frecuencia al oftalmólogo, lo que nos permite diagnosticar un número importante de individuos susceptibles de tratamiento láser para evitar que presenten ceguera.
 Palabras clave
cámara no midriática, retinopatía diabética, diabetes mellitus tipo II, edema macular diabético, prevalencia de la retinopatía diabética
Palabras clave
cámara no midriática, retinopatía diabética, diabetes mellitus tipo II, edema macular diabético, prevalencia de la retinopatía diabética
 Abstract
Abstract
Objective: To determine the impact of the introduction of diabetic retinopathy (DR) screening using non-mydriatic camera (NMC) in a population with diabetes mellitus (DM). Methods: Six-year prospective study. Opportunistic screening of a population of 12 801 patients with DM. Results: We studied 10 047 patients with DM, 78.48% of the diabetic patients registered. A total of 86 patients (0.86%) were unable to interpret the image, and were referred to the ophthalmology department. A total of 1 908 patients (19%) required dilation of the pupil. At six years follow-up, DR was detected in 1 410 patients, with an annual incidence of 6.15%, with the mild form the most frequent, with 77.94% of cases. The annual incidence of diabetic macular edema was 4.84%. The presence of other diseases was observed in 995 patients (9.91%). Conclusions: It can be concluded that screening by non-mydriatic camera is highly useful for gaining access to much of the diabetic population, especially those which visit the ophthalmologist infrequently, allowing us to diagnose a significant number of patients for laser treatment to prevent blindness.
 Key words
Key words
non-mydriatic fundus camera, diabetic retinopathy, type II diabetes mellitus, diabetic macular edema, diabetic retinopathy prevalence
Artículo completo
CONSECUENCIAS DE LA IMPLANTACION DE LA CAMARA NO MIDRIATICA SOBRE LA POBLACION DIABETICA
(especial para SIIC © Derechos reservados)
Introducción
En las sociedades desarrolladas existe actualmente un aumento de pacientes con diabetes, secundaria a los hábitos alimentarios y el sedentarismo que se han extendido en dichas sociedades. A este aumento de la diabetes mellitus se ha añadido la inclusión, en el grupo de pacientes diabéticos, de un grupo extenso que antes de 1998 no se tenía como tales, ya que en dicho año la OMS estableció un nuevo criterio diagnóstico para la diabetes mellitus, basado en un nuevo valor de la glucemia en ayunas, con el cual se considera diabético actualmente a todo pacientes con un valor de glucemia basal igual o superior a 126 mg/dl;1,2 esta nueva cifra vino determinada por que con el valor antiguo de 130 mg/dl se observaba que cierto número de pacientes considerados no diabéticos presentaban complicaciones típicas de esta enfermedad, como la retinopatía diabética, es por este hecho que se decidió reducir el valor límite de diagnóstico de la diabetes.
Dado el impacto de la diabetes mellitus en las sociedades actuales, que puede considerarse como una pandemia del siglo XXI, las autoridades sanitarias han ido implementando programas de salud para disminuir el impacto de esta entidad sobre la sociedad. Una de estas acciones emana de la declaración de Saint Vincent,3 a partir de la cual se ha llevado a cabo una serie de actuaciones sanitarias para poder reducir el impacto sobre la sociedad de las complicaciones de la diabetes, entre las cuales se encuentra la detección temprana de la afectación retiniana de la microangiopatía diabética. Actualmente se recomienda que las revisiones periódicas de fondo de ojo en los pacientes diabéticos se realicen atendiendo a las recomendaciones indicadas por las Academias Americanas de Oftalmología y de Diabetes,4 de tal manera que los pacientes con diabetes mellitus tipo 2 (DBT2) deben ser revisados una vez al año desde el momento del diagnóstico de la diabetes y, en el caso de los pacientes con DBT tipo 1 (DBT1) se recomienda una revisión en el momento de diagnóstico, seguida de una segunda revisión a los cinco años, momento a partir del cual se deberían realizar estudios anuales como en el caso de los pacientes con DBT2.
La retinopatía diabética es una de las complicaciones más importantes con la que nos encontramos en los pacientes diabéticos y produce un impacto importante en el gasto sanitario. Asimismo, la detección precoz de la enfermedad puede evitar la ceguera en estos pacientes, por lo que muy importante efectuar los controles periódicos recomendados en los pacientes diabéticos, para detectarla en sus fases más tempranas. Uno de los problemas más importantes en el cribado de la población diabética es la limitación de recursos personales (número de oftalmólogos) para un correcto control de la población diabética. La introducción de la cámara de fondo de ojo no midriática, como forma de diagnóstico rápido de la retinopatía diabética, ha sido evaluada en diferentes estudios,5-17 la cual es validada en la mayoría de ellos como método útil y rápido para el diagnóstico de lesiones incipientes de retinopatía. De igual manera, la implantación progresiva de la telemedicina permite cribar un gran número de pacientes diabéticos sin necesitar la presencia física de estos en los consultorios de oftalmología. A pesar de ello, su introducción como método de pesquisa dentro del sistema nacional de salud sigue sin ser aplicado de forma sistemática.
Desde 2006 tenemos dentro de nuestra área de influencia sanitaria una unidad de cámara no midriática, como método de cribado de los pacientes diabéticos. Presentamos en el siguiente estudio los resultados tras seis años de funcionamiento de dicha cámara, y evaluamos su utilidad en el estudio de nuestra población diabética y los problemas que hemos observado tras su aplicación.
Material y métodos
Diseño del estudio
En nuestra área sanitaria, los pacientes con DBT son tratados principalmente en las Áreas Básicas de Salud (ABS) por los médicos de familia, y sólo son derivados a los médicos endocrinólogos aquellos individuos con mal control metabólico y hasta que éste se consigue revertir, momento en que son devueltos a sus médicos de familia.
El Hospital Universitario Sant Joan de Reus es el único existente en nuestra área y de él depende directamente una población de 205 143 habitantes, de los cuales se calcula que 12 801 presentan DBT, sin estar controlados previamente en el hospital por el Servicio de Oftalmología por presentar diferentes grados de retinopatía diabética. En total dependen del Servicio de Oftalmología del hospital 13 ABS. Asimismo, el número de médicos de familia es de 135.
Tipo de estudio
Estudio prospectivo de seis años de duración, mediante cribado oportunístico de retinopatía diabética en pacientes no controlados previamente en el Servicio de Oftalmología del hospital por presentar retinopatía diabética.
Pautas éticas
El estudio se realizó siguiendo las recomendaciones de la declaración de Helsinki y la ley de protección de datos personales vigente en España actualmente.
Criterios diagnósticos
Los criterios diagnósticos de diabetes mellitus aplicados en las áreas básicas dependientes de nuestro hospital incluyen las recomendaciones de la OMS de 1998. Durante el período de seis años, desde 2006 a 2011, se han cribado desde Atención Primaria de Salud un total de 10 047 pacientes con DBT en la unidad de cámara no midriática. Estos individuos no estaban siendo sometidos a controles periódicos en nuestro centro en razón a su enfermedad ocular (quedan pues excluidos aquellos que son controlados por presentar retinopatía diabética conocida previamente y sometida a control o tratamiento periódico de la entidad, así como aquellos ya controlados previamente en nuestro centro por otras enfermedades oculares).
Criterios de inclusión
Pacientes con DBT1 y DBT2 censados como tales por sus médicos de atención primaria, y controlados por ellos en las 13 ABS dependientes del Hospital Universitario Sant Joan de Reus. Los pacientes que acuden a su médico de familia son derivados a la cámara no midriática atendiendo a los protocolos actuales de cribado de retinopatía diabética.
Criterios de exclusión
Pacientes diabéticos controlados en el Servicio de Oftalmología en razón a presentar retinopatía diabética y que están siendo controlados periódicamente en el Hospital.
Examen de los pacientes
El diagnóstico de retinopatía diabética se realizó mediante retinografías de fondo de ojo en un campo de 45º centrado en mácula, mediante cámara no midriática TOPCON TRC-NW6S. Se realizaron diversas retinografías por ojo, hasta que se considerara válida una de ellas, en la que se vieran nítidamente la mácula, la papila y los grandes vasos. Las retinografías se realizaron por un diplomado en enfermería entrenado previamente; Preferentemente, los pacientes no debían presentar midriasis farmacológica, si bien en los que no se consiguió ninguna imagen nítida se procedió a la instilación de dos gotas de colirio y se esperó 15 minutos a que hicieran efecto.
Circuito
Las retinografías se enviaron por vía telemática a los médicos de atención primaria responsables del control de la DBT del paciente explorado. En cada ABS existe un referente de oftalmología que es un médico de familia, formado previamente por la Unidad de Retina y Vítreo del Servicio de Oftalmología. Asimismo, en dicha Unidad también existe un responsable del cribado de los pacientes diabéticos, que está en contacto con los referentes de cada ABS. Las retinografías son leídas en cada una de las ABS y, en caso de existir en ellas una posible enfermedad, los referentes de atención primaria se ponen en contacto con el oftalmólogo referente por vía telemática, decidiendo sobre las imágenes si el paciente tiene que ser citado en el Servicio de Oftalmología o bien puede seguir controles mediante sucesivas retinografías.
Datos adjuntos
En la ficha técnica adjunta a la retinografía se hicieron constar los siguientes datos: sexo, edad de los pacientes, edad de diagnóstico de la DBT, tipo de DBT (DBT1, DBT2 o secundaria), tiempo de evolución y tipo de tratamiento (mediante dieta, antidiabéticos orales o insulina; en este último grupo se hicieron constar aquellos pacientes que eran tratados con insulina y antidiabéticos orales a la vez), control metabólico analizado mediante el último valor de hemoglobina glucosilada (HbA1c), asociación de hipertensión arterial (HTA) y niveles de colesterol asociado con lipoproteínas de baja densidad (LDLc).
Criterios diagnósticos
La retinopatía se diagnóstico como tal a partir del nivel 20 del Early Treatment Diabetic Retinopathy Study Research Group (ETDRS), sin considerarse retinopatía diabética los niveles 14 y 15 de ésta. El nivel 14 del ETDRS implica la presencia de exudados blandos sin microaneurismas o hemorragias, y el nivel 15 la presencia de hemorragias sin microaneurismas ni otras imágenes de retinopatía diabética (exudados blandos o duros). Ambas formas se definen en la clasificación del ETDRS como imágenes cuestionables de retinopatía diabética.11
Una vez diagnosticada la imagen como retinopatía diabética, la clasificación se realizó atendiendo a la recomendación de la Academia Americana de Oftalmología de 2003.12
El diagnóstico de sospecha de edema macular diabético se realizó mediante la observación de exudados duros situados en la mácula, pero posteriormente fue confirmado en todos los casos mediante biomicroscopia aplicando los criterios recomendados por el ETDRS.13
Análisis estadístico
Se realizó con el programa estadístico SPSS-Windows 17.0; estudio de tipo descriptivo y de frecuencias observadas. Los datos se indican en valores absolutos y porcentajes.
Se consideraron como significativos aquellos valores iguales o inferiores a 0.05. El análisis comparativo de medias se ha expresó como media ± desviación estándar mediante la aplicación del estadístico t de Student para los valores cuantitativos y la prueba de chi al cuadrado para los valores cualitativos, determinándose el riesgo relativo para cada factor de riesgo evaluado. Finalmente, se aplicó un estudio multivariable mediante la aplicación de la prueba de supervivencia o modelo de regresión de Cox, en el que se introdujeron los distintos factores de riesgo estudiados, determinándose su significación estadística así como el riesgo relativo o hazard ratio para cada uno de ellos.
Se analizaron los siguientes factores de riesgo: sexo, edad de los pacientes al inicio del estudio (> 60 años o no), tiempo de evolución de la DBT (agrupada en inferior a 15 años y superior a 15 años), presencia de HTA (definiéndose como tal el diagnóstico previo de ésta realizado por su médico de atención primaria), control metabólico mediante determinación del último valor de la HbA1c (> 7% o no), presencia o no de dislipemia. Todos estos datos fueron suministrados por el paciente o bien por el médico de atención familiar y comunitaria responsable del paciente.
Resultados
Resultados demográficos de la serie
A lo largo de los 6 años se cribaron en total 10 047 pacientes, que representan un 78.48% del total de los 12 801 sujetos censados como diabéticos tipo 1 o 2 y no controlados previamente en el Servicio de Oftalmología del hospital.
La media de edad de los pacientes fue de 65.25 (DE 10.77) años (14 a 90 años); 5 324 (53%) fueron mujeres y 4 723 (47%), hombres; el tiempo promedio de evolución de la DBT fue de 10.32 (DE) 8.07 años (1 a 31 años). El número de pacientes hipertensos arteriales fue de 5 525 (54.99%).
Un total de 873 pacientes presentaron DBT1 (8.69%), mientras que 9 964 presentaron DBT2.
El tratamiento de la DBT de los pacientes de la serie fue: dieta en 1 908 (19%); antidiabéticos orales en 6 224 (61.94%); insulina en 1 915 (19.06%).
Respecto de las revisiones periódicas de fondo de ojo, solamente 187 pacientes (1.81%) fueron sometidos a un solo estudio de fondo de ojo durante los 6 años del estudio; la mayoría fueron cribados entre 3 y 5 veces, o sea una revisión anual o bianual (8 037 pacientes, 79.99%) y 1 823 pacientes (18.14%) fueron cribados solamente 2 veces, o sea una revisión cada tres años.
Resultados de las retinografías
En 86 (0.86%) pacientes no se pudo interpretar la imagen correctamente, por lo que debieron ser referidos a las consultas de oftalmología. En 1 908 (19%) enfermos se precisó la instilación de colirio, debido a la escasa dilatación pupilar y la dificultad de realización de la fotografía.
Se realizó un promedio de 1.97 ± 0.36 retinografías por ojo y por paciente.
Resultados de retinopatía diabética
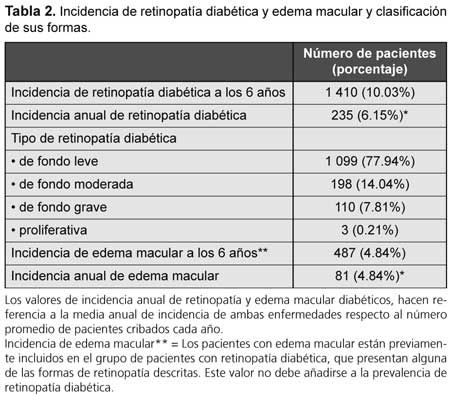
La incidencia de retinopatía diabética al final de los seis años fue de 1 410 pacientes (14.03% de los 10 047 pacientes cribados) (Tabla 1), con una incidencia media anual de 235 pacientes, o sea un 6.15% (5,62%-6,55%) de los que acuden al cribado (el tipo de retinopatía puede observarse en la Tabla 2). La mayoría presentan retinopatía diabética leve (1 099 pacientes, 77.94%) del total de enfermos cribados a los seis años del estudio. Las formas más graves (retinopatía diabética moderada o superior) afectan a un total de 211 pacientes (22.06%). Debemos destacar que estos pacientes desconocían su estado ocular al momento del diagnóstico.
El edema macular diabético se apreció en 487 pacientes, un 4.84% de la serie total de los cribados a lo largo de los seis años. La media anual con posible edema macular diabético detectado fue de 81 pacientes, lo que representa un 4.84% de los cribados de forma anual.
La totalidad de estos pacientes recibieron posteriormente el diagnóstico de edema macular diabético en las consultas de oftalmología tras su inspección bajo biomicroscopia con lente de no contacto de 70 dioptrías.
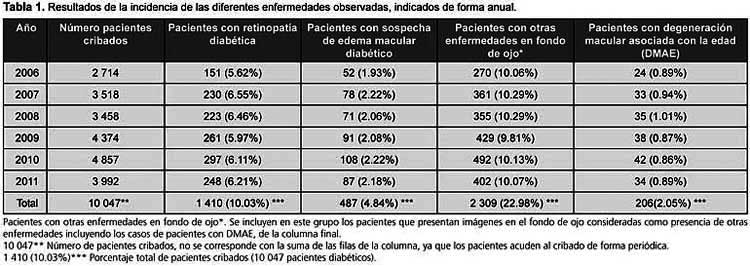
Otras enfermedades oculares retinianas diagnosticadas mediante cámara no midriática
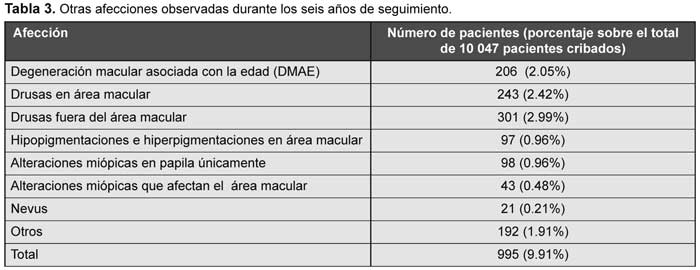
Como podemos observar en la Tabla 1, un total de 995 pacientes (9.91%) presentaban otras afectaciones retinianas ajenas a la retinopatía diabética, que fueron diagnosticadas mediante la cámara no midriática. De estos, 346 sujetos, que representan un 3.45% del total de pacientes cribados a los seis años, fueron derivados para estudio de la posible enfermedad retiniana asociada. Por orden de frecuencia, las más observadas, no producidas por la retinopatía diabética, fueron las drusas en el polo posterior que no afectaban a la mácula, de diferentes tipos (duras, blandas, seudodrusas, calcificadas, miliares, etc.); se pudieron detectar en 301 pacientes (2.99%), y afectaban el área macular en 243 de pacientes (2.42%).
La degeneración macular asociada con la edad se verificó en 206 sujetos (2.05%).
Las lesiones coriorretinianas secundarias a miopía degenerativa apareció en 141 pacientes (1.40%), con la afección del área macular en 43 de ellos (0.48% del total de los cribados) (Tabla 3).
Pacientes derivados para estudio o tratamiento a las consultas de oftalmología
Un total de 532 pacientes fueron derivados para posterior estudio a las consultas de oftalmología, con retinopatía diabética moderada o superior, o bien retinopatía diabética leve con edema macular asociado. Además, se derivaron 507 pacientes sin retinopatía diabética, pero con otras enfermedades retinianas con sospecha de compromiso del área macular. A estos habría que sumar los 86 individuos en los que no se pudo diagnosticar correctamente las imágenes obtenidas por mala visualización.
En total, 1 120 (11.14%) pacientes fueron derivados para estudio por el oftalmólogo.
Intervalo de cribado anual versus bianual
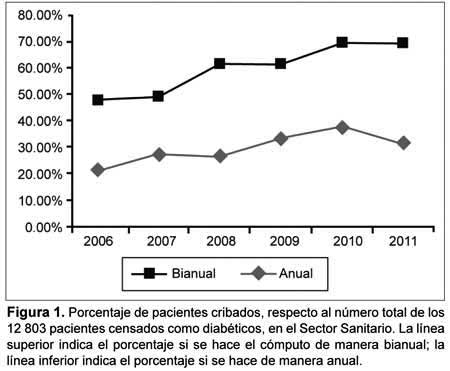
El número de pacientes cribados respecto del total de los diabéticos censados en nuestro sector sanitario (12 803 pacientes) (Figura 1). En porcentaje, podemos ver que si el cribado se hace de manera anual, las cifras de pacientes cribados son siempre inferiores al 30%, mientras que si realizamos el cómputo de pacientes cribados cada dos años, las cifras siempre son superiores al 60% de la población diabética censada como tal.
Estudio epidemiológico de los pacientes con retinopatía diabética, diagnosticados mediante cámara no midriática
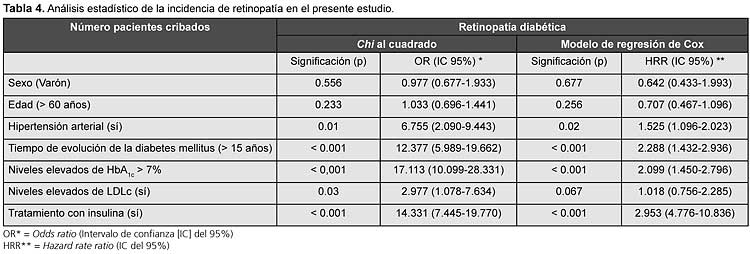
En el estudio univariado de retinopatía diabética, mediante la aplicación del estadístico chi al cuadrado resultaron significativos: el tiempo de evolución de la diabetes, los niveles elevados de HbA1c y de LDLc, la presencia de HTA y el tratamiento con insulina de los pacientes.
En el estudio multivariado al aplicar el modelo de regresión de Cox resultaron significativos: el tiempo de evolución de la DBT, los niveles de HbA1c superiores al 8% y el tratamiento con insulina (Tabla 4).
Discusión
El cribado de la retinopatía diabética es necesario, toda vez que es una de las principales causas de ceguera en el mundo. Se considera a la DBT como la próxima pandemia del siglo XXI, por lo que es importante realizar el cribado retiniano en todos los pacientes diabéticos, atendiendo a los diferentes protocolos existentes en la actualidad.
En Europa, el denominado Screening for Diabetic Retinopathy in Europe, liderado por el Dr. Simon Harding y la Dra. Debora Broadbent, revisó, junto a un nutrido grupo de oftalmólogos y endocrinólogos de 29 países europeos, la Declaración de Saint Vincent de 1990.3 Ese fue el origen de la declaración de Liverpool de 2005 en la que, para reducir el riesgo de pérdida de visión debida a la DBT, todos los países europeos se comprometieron a implementar programas sistemáticos de cribado que alcanzaran al menos al 80% de los diabéticos; usar personal y profesionales entrenados para tal fin, y posibilitar el acceso universal al tratamiento con láser.
La finalidad del presente estudio ha sido describir los resultados obtenidos en el cribado no midriático oportunístico (no sistemático), de nuestra población de pacientes diabéticos, tras seis años de su implantación.
Hemos de destacar en primer lugar que los resultados se basan sobre una parte de la población diabética, que hasta el presente estaba vigilada con escasa eficiencia, ya que dependía de las conocidas listas de espera de consultas de oftalmología, que limitaban el acceso al estudio de fondo de ojo de buena parte de ésta, en especial de aquellos pacientes que, al no presentar complicaciones importantes, no eran atendidos con la debida celeridad y eficacia.
Seguramente, debido a lo anteriormente expuesto, los datos de compromiso ocular por la DBT son inferiores a los esperados en una población diabética, datos que según nuestros propios estudios, efectuados sobre la población diabética analizada, bien de forma aleatoria14,15 o bien estudiando toda la población diabética de un ABS (que consideramos en su momento modelo de nuestra zona de influencia) situaban la prevalencia de retinopatía diabética entre un 27.55% en el primer caso y un 24.45% en el segundo.
En el presente estudio encontramos una incidencia anual del 5.01%, pero insistimos que es sobre una parte de la población diabética que no es representativa de la totalidad de ésta, sino sólo de aquel grupo de diabéticos que, por buen control y escasas complicaciones, estaban poco controlados.
Un dato importante que extrajimos en el presente estudio es el número de pacientes con edema macular diabético, un 4.84% de la población total estudiada, pero que dentro del conjunto de individuos con retinopatía diabética representa un 34.53% de estos. Esta cifra es sorprendente ya que este grupo de pacientes son los que pueden tener un peor resultado visual de continuar el compromiso del área macular. Este hecho nos llevó a pensar que, si bien las cifras de edema macular focal son elevadas, también es posible que este edema sea fluctuante; de hecho, existen publicaciones16,17 que indican que entre un 33% y un 36% de los pacientes con edema macular diabético regresan a estados normales de forma espontánea a los seis meses, sin tratamiento alguno. De todas formas, los pacientes en los que detectamos la aparición de edema macular han sido sometidos a tratamiento mediante láser o inyecciones intravítreas de anti-VEGF en su totalidad, ante la duda de que un estrecho seguimiento de dichos pacientes fuera a ser posible. El resultado visual fue excelente en este grupo.
Respecto a la detección de otras enfermedades, fueron superiores las de los pacientes que no presentaban retinopatía diabética (2 309 versus 1 410 pacientes).
Respecto al fallo de la técnica, o sea el número de pacientes que precisaron derivación al Servicio de Oftalmología por no visualizarse bien las imágenes en la retinografía, hemos de decir que fue muy pequeño; solamente en 87 pacientes (0.86%) se necesito dicha derivación hospitalaria. Probablemente, la utilización de dilatación pupilar en la misma Unidad de Cámara no Midriática ha mejorado el rendimiento de dicha cámara, evitando un mayor número de fallos de técnica. En nuestra serie, un total de 1 908 pacientes requirieron de dilatación pupilar, lo que representa un 19% de los cribados. Creemos que si bien la técnica se denomina cámara no midriática, la utilización de dilatación pupilar es necesaria, sobre todo si tenemos en cuenta que las retinografías se hacen en pacientes diabéticos que presentan habitualmente dificultad de dilatación pupilar.
Para poder comparar nuestros datos con otros estudios publicados previamente, encontramos como dificultad que muy pocas de estas investigaciones han sido realizadas sobre poblaciones extensas de diabéticos, ya que hasta el presente la mayoría de dichos trabajos hacen referencia a la bondad del método diagnóstico usado pero sobre muestras de población, no como método de cribado ya implantado. Encontramos un artículo de Sender-Palacios y col,18 en el que encuentran una prevalencia de retinopatía de un 28%, pero la población estudiada incluye todos los diabéticos adscritos a un ABS, a diferencia de nuestra investigación en la que se incluyeron sólo pacientes no controlados habitualmente en el Servicio de Oftalmología. Tal vez el estudio publicado más parecido al nuestro, en cuanto a metodología se refiere, es el de Soulié-Strougar y col.19 en el que verifican una prevalencia de un 8.6% en una muestra de 676 pacientes.
Una de las limitaciones en el uso de nuestro método de cribado es la realización de sólo un campo (centrado en el área macular) en la retinografía, aunque en cada paciente se realiza más de una retinografía (1.97 ± 0.36 fotogramas por ojo), dada la dificultad a veces de centrar las imágenes correctamente, lo que permite visualizar áreas mayores de la retina que la obtenida en el campo definido como básico en el presente estudio.
De todas formas, la Academia americana de Oftalmología indico, en un informe de 2004,20 que si bien la realización de una fotografía en un solo campo no es un sustituto de un examen del fondo de ojo completo, tiene un nivel 1 de evaluación de tecnologías sanitarias y puede servir como técnica de cribado para identificar aquellos pacientes con retinopatía diabética, para su posterior derivación a los oftalmólogos para evaluación. Además, indicó que la realización de una sola retinografía en un solo campo tiene ventajas para los lectores experimentados en dichas imágenes para un manejo fácil, conveniente y suficiente para detectar retinopatía.
Respecto de la utilización de dilatación pupilar, en aquellos casos que lo precisen, en la bibliografía existe cierta controversia sobre su utilidad, en dos artículos publicados por Murgatroyd y col.21 y por Aptel y col.,22 recurrir a la dilatación pupilar no parece aumentar la sensibilidad y especificidad de la prueba, pero hemos de destacar que las cámaras no midriáticas precisan de una pupila de tamaño mínimo para poder obtener imágenes nítidas, y en los pacientes diabéticos las pupilas suelen ser poco reactivas debido a la presencia de neuropatía diabética, lo que va a dificultar la visión del fondo de ojo si no se procede a dilatar la pupila. Esto implica que su utilización no mejorará la calidad de las imágenes obtenidas, por lo cual se deberá extender a una mayor cantidad de población la práctica de la técnica de cribado mediante cámara no midriática.
Un punto para destacar del presente estudio es que el cribado anual recomendado por las distintas sociedades científicas es muy difícil de conseguir. En esta investigación logramos cribar como máximo 4 853 pacientes (37.91%) del total de individuos censados como diabéticos en nuestra ABS, muy lejos del 60% deseable de conseguir cada vez que se implanta una técnica de cribado en medicina. Al efectuar el cribado cada dos años, sí se alcanzó el 60%, por lo que la media que obtenemos en ese lapso en nuestro estudio es de 60.18% (Figura 1), cifra que si bien supera lo deseable en forma mínima, con el paso de los años se va aumentando el número de pacientes cribados, consiguiendo que sea del 69.12% en los dos últimos años del trabajo.
Desde el punto de vista epidemiológico, los factores de riesgo de aparición de retinopatía diabética son los encontrados en otros estudios,23,24 los más importante de los cuales son el tiempo de evolución de la DBT, el mal control metabólico evaluado mediante los niveles elevados de HbA1c y el tratamiento con insulina, y finalmente la HTA. Hemos de destacar que en la presente investigación los niveles de LDLc se asocian de forma individual con la aparición de retinopatía diabética, pero al incluirlos en el estudio multivariable dejan de tener significación. De hecho, los niveles de lípidos son actualmente tema de discusión sobre su importancia en la retinopatía diabética, tal como los autores encontraron en un estudio propio en pacientes con DBT1.25
Como conclusiones, podemos extraer que el cribado mediante cámara no midriática es altamente útil para poder acceder a una gran parte de la población diabética, en especial aquella que acude con escasa frecuencia al oftalmólogo, permitiéndonos diagnosticar un número no escaso de pacientes susceptibles de tratamiento láser para evitar su ceguera. En los seis años de implantación del sistema actual de cribado hemos conseguido realizar dicha técnica en el 78.48% de la población diabética de nuestra área, implicando a los médicos de atención primaria en un mejor estudio de sus pacientes diabéticos. En la técnica del cribado mediante cámara no midriática consideramos que la realización de la retinografía en un solo campo es suficiente, si bien no para el diagnóstico definitivo ni la clasificación de la retinopatía diabética en caso que exista. Asimismo, la utilización de colirios midriáticos aumenta el rendimiento de la técnica, disminuyendo el número de pacientes que precisan ser derivados al servicio de oftalmología por mala calidad de las imágenes obtenidas.
|
 Bibliografía del artículo
Bibliografía del artículo
1. World Health Organization: Diabetes Mellitus. Report of a WHO Study Group Geneva. World Health Org; 1985 (Tech Rep Ser no 727).
2. American Diabetes Association. Report of the Expert Committee on the diagnosis and classification of diabetes mellitus. Diabetes Care 20:1183-1201, 1997.
3. Diabetes care and research in Europe: the Saint Vincent declaration. Diabet Med 7:360, 1990
4. American College of Physicians, American Diabetes Assotiation, and American Academy of Ophthalmology. Screening guidelines for diabetic retinopathy. Clinical guideline. Ann Intern Med 116:683-5, 1992.
5. Higgs ER, Harney BA, Kelleher A, Reckless JP. Detection of diabetic retinopathy in the community using a non-mydriatic camera. Diabet Med 8:551-555, 1991.
6. Schachat AP, Hyman L, Leske MC, Connell AM, Hiner C, Javornik N, et al. Comparison of diabetic retinopathy detection by clinical examinations and photograph gradings. Arch Ophthalmol 111:1064-1070, 1993.
7. Hernaez-Ortega MC, Soto-Pedre E, Vazquez JA, Gutierrez MA, Asua J. Estudio de la eficiencia de una cámara de retina no-midriática en el diagnóstico de retinopatía diabética. Rev Clin Esp 198:194-199, 1998.
8. Sender Palacios MJ, Maseras Bover M, Vernet Vernet M, Larrosa Sáez P, de la Puente Martorell ML, Foz Sala M.Application of a method for the early detection of diabetic retinopathy in Primary Health Care]Rev Clin Esp 203:224-229, 2003.
9. Gómez-Ulla F, Fernandez MI, Gonzalez F, Rey P, Rodriguez M, Rodriguez-Cid MJ, Casanueva FF, Tome MA, Garcia-Tobio J, Gude F. Digital retinal images and teleophthalmology for detecting and grading diabetic retinopathy. Diabetes Care 25:1384-1389, 2002.
10. Baeza Díaz M, Gil Guillén V, Orozco Beltrán D, Pedrera Carbonell V, Ribera Montes C, Pérez Pons I, et al. Validity of the non-mydriatic camera for diabetic retinopathy screening and analysis of retinopathy risk indicators] Arch Soc Esp Oftalmol 79:433-441, 2004.
11. Early Treatment Diabetic Retinopathy Study Research Group. Grading diabetic retinopathy from stereoscopic color fundus photographs. An extension of the modified Airli House classification. ETDRS report number 10. Ophthalmology 98:786-806, 1991.
12. Wilkinson CP, Ferris FL 3rd, Klein RE, Lee PP, Agardh CD, Davis M, et al. Proposed international clinical diabetic retinopathy and diabetic macular edema disease severity scales. Ophthalmology 110:1677-1682, 2003
13. Early Treatment Diabetic Retinopathy Study Research Group. Early photocoagulation for diabetic macular retinopathy. ETDRS report number 9. Ophthalmology 98:766-785, 1991.
14. Romero-Aroca P, Fernández-Balart J, Baget-Bernaldiz M, Méndez-Marín I, Salvat-Serra M. "Epidemiología de la retinopatía diabética en pacientes tipo II: cambios observadosen una población entre los años 1993 y 2005, tras los nuevos criterios diagnósticos y un mayor control de los pacientes" Arch Soc Esp Oftalmol 82:209-218, 2007.
15. Romero Aroca P, Calviño Domínguez O, D Castillo Déjarin D. Estudio epidemiológico de retinopatía diabética, en un área básica de salud. Arch Soc Esp Oftalmol 75:147-152, 2000.
16. Hikichi T, Fujio N, Akiba J, Azuma Y, Takahashi M, Yoshida A. Association between the short-term natural history of diabetic macular oedema and the vitreomacular relationship in type II diabetes mellitus. Ophthalmology 104:473-478, 1997.
17. Early Treatment Diabetic Retinopathy Study Research Group. Early photocoagulation for diabetic macular retinopathy. ETDRS report number 9. Ophthalmology 98:766-785, 1991.
18. Sender Palacios MJ, Vernet Vernet M, Maseras Bové M, Salvador Playà A, Pascual Batlle L, Ondategui Parra JC, Jovell Fernández E. Ophthalmic disease in diabetes mellitus: management from primary health care. Aten Primaria 43(1):41-8, 2011.
19. Soulié-Strougar M, Charles A, Métral P, Quercia P, Souchier M, Chirpaz L, et al. Screening diabetic retinopathy in Burgundy with an itinerant nonmydriatic camera. J Fr Ophtalmol 30:121-126, 2007.
20. Williams GA, Scott IU, Haller JA, et al. Single-field fundus photography for diabetic retinopathy screening: a report by the American Academy of Ophthalmology. Ophthalmology 111:1055-1062, 2004.
21. Murgatroyd H, Ellingford A, Cox A, et al. Effect of mydriasis and different field strategies on digital image screening of diabetic eye disease. Br J Ophthalmol 88:920-924, 2004.
22. Aptel F, Denis P, Rouberol F, Thivolet C. Screening of diabetic retinopathy: effect of field number and mydriasis on sensitivity and specificity of digital fundus photography. Diabetes Metab 34:290-293, 2008.
23. Klein R, Klein BE, Moss SE, Cruickshanks KJ. The Wisconsin Epidemiology Study of Diabetic retinopathy. XIV. Ten year incidence and progression of diabetic retinopathy. Arch Ophthalmol 112:1217-1228, 1994.
24. Klein R, Klein BEK, Moss SE, Cruickshanks KJ. The Wisconsin Epidemiologic Study of Diabetic Retinopathy: XVII. The 14-year incidence and progression of diabetic retinopathy and associated risk factors in type 1 diabetes. Ophthalmology 105:1801-1815, 1998.
25. Romero-Aroca P, Baget-Bernaldiz M, Fernandez-Ballart J, Plana-Gil N, Soler-Lluis N, Mendez-Marin I, Bautista-Perez A. Ten-year incidence of diabetic retinopathy and macular edema. Risk factors in a sample of type 1 diabetes patients. Diabetes Res Clin Pract 94:126-32, 2011.
|
|
