Casos Clínicos
PRESENTACION DE UN CASO DE VASCULITIS DE WEGENER
La vasculitis de Wegener es la más común de las vasculitis granulomatosas pulmonares, y afecta principalmente al tracto respiratorio y a los riñones. Se presenta un caso clínico con compromiso multisistémico, así como las consecuencias del tratamiento adecuado y oportuno.
Institución del autor
Hospital Dr. A. Cetrángolo, Florida, Argentina
Primera edición en siicsalud
15 de enero, 2012
Introducción
La vasculitis de Wegener es la más común de las vasculitis granulomatosas pulmonares, y afecta principalmente al tracto respiratorio superior (senos paranasales, oídos, rinofaringe, orofaringe y tráquea), al tracto respiratorio inferior (bronquios y pulmones) y a los riñones. En su forma localizada (sin glomerulonefritis), el curso de la enfermedad varía desde aquellos pacientes que permanecen asintomáticos hasta las formas clínicas rápidamente progresivas, mientras que los pacientes con enfermedad generalizada presentan, sin tratamiento, una evolución rápidamente progresiva y fatal.1,2
La granulomatosis de Wegener (GW) es una enfermedad sistémica rara que compromete múltiples órganos, por lo que los pacientes suelen consultar a varios especialistas antes del diagnóstico definitivo. Se clasifica como un tipo de vasculitis sistémica primaria, y el compromiso renal glomerular es histológicamente idéntico al observado en la poliangeítis microscópica (PM).
Sin embargo, la GW también compromete muchos otros órganos y parénquimas. El cuadro clínico incluye enfermedad de las vías aéreas, piel, ojos, articulaciones, entre otras. En contraste con la PM, las lesiones de la GW son predominantemente granulomatosas. La vasculitis y los granulomas pueden manifestarse en la misma lesión, aunque lo más común es que aparezcan separadamente, y es inusual encontrar ambos tipos de lesiones en la misma biopsia.
La incidencia es mayor entre los 30 y los 50 años, con predominio del sexo masculino y en la raza blanca. La prevalencia es de 3 casos cada 100 000 habitantes.3
Se presenta un paciente con granulomatosis de Wegener en su forma localizada y se efectúa una actualización de las manifestaciones clínicas, el diagnóstico y tratamiento.
Caso clínico
Mujer de 50 años que consulta reiteradamente por presentar infecciones de senos maxilares y frontales a repetición. Fue tratada en múltiples oportunidades con antibióticos y también con drenajes del seno maxilar izquierdo. En una de las consultas se le solicita una radiografía de tórax por haber presentado hemoptisis leve; al observarse imágenes nodulares bilaterales, es derivada a neumonología.
Como antecedentes de importancia se destacan: ausencia de tabaquismo, etilismo o adicción a drogas (según manifestaciones de la propia paciente).
Es ama de casa. Al examen físico, la paciente presentaba (como rasgos positivos) nariz en “silla de montar” (saddle nose). En la cavidad bucal se observaba un orificio redondeado de aproximadamente 0.5 cm de diámetro, en la porción posterior del paladar duro, por el que drenaban secreciones purulentas.
Al examen respiratorio presentaba disminución de la entrada de aire bilateral, estertores crepitantes en base izquierda, roncus diseminados en ambos hemitórax, con buena mecánica de ventilatoria.
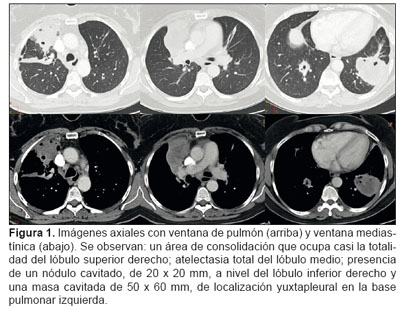
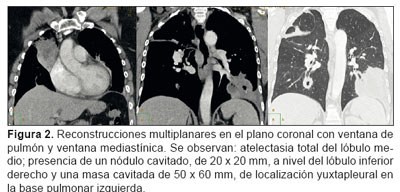
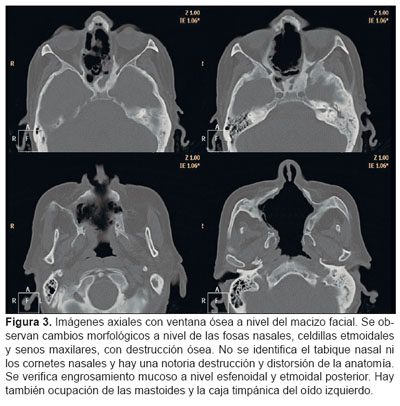
Se le efectúa una tomografía axial computarizada (TAC) de tórax (Figuras 1 y 2), TAC del macizo facial (Figura 3) y fibrobroncoscopia. En la TAC de tórax se observó un área de consolidación que ocupaba casi la totalidad del lóbulo superior derecho (LSD); atelectasia total del lóbulo medio (LM); presencia de un nódulo cavitado, de 20 x 20 mm, a nivel del lóbulo inferior derecho (LID) y una masa cavitada de 50 x 60 mm de localización yuxtapleural en la base pulmonar izquierda. En la TAC del macizo facial se observaron cambios morfológicos a nivel de las fosas nasales, celdillas etmoidales y senos maxilares, con destrucción ósea. No se identificó el tabique nasal ni los cornetes nasales y hubo una notoria destrucción y distorsión de la anatomía. Se verificó engrosamiento mucoso a nivel esfenoidal y etmoidal posterior. También hubo ocupación de las mastoides y la caja timpánica del oído izquierdo.
En la fibrobroncoscopia se observó la laringe y la tráquea normales, carina fina y móvil; en el árbol bronquial derecho, el bronquio del lóbulo superior con segmento casi cerrado con mucosa pálida, de la cual se efectuó biopsia; bronquio del lóbulo inferior algo reducido de calibre con algunos cartílagos deformados. En el árbol bronquial izquierdo, el bronquio fuente presentaba deformación cartilaginosa. El resto del examen no mostró otras anormalidades. Se efectuó lavado y aspirado bronquial, y se envió el material obtenido a bacteriología y a anatomía patológica.
El cultivo del lavado broncoalveolar no mostró bacilos ácido-alcohol resistentes, hongos u otros patógenos.
La anatomía patológica mostró inflamación panmural necrotizante que afectaba a arterias y venas de pequeño o mediano calibre, e inflamación granulomatosa en la pared de los vasos y del tejido circundante.
Por su parte, las pruebas de laboratorio arrojaron los siguientes resultados: velocidad de sedimentación globular > 150 mm; recuento de leucocitos, 18 700 mm3 (neutrofilia 79%); hematocrito, 31%; hemoglobina, 9.7 g/dl; aspartato aminotransferasa, 99 U/l; alanina aminotransferasa, 139 U/l; fosfatasa alcalina, 436 U/l; urea, 31 mg/dl; creatinina, 0.92 mg/dl; potasio, 3.2 mmol/l; sodio, 135.5 mmol/l; ANCA-c, positivo ++ moderado.
Las pruebas de función pulmonar tuvieron los siguientes parámetros: capacidad vital forzada, 2.99 l (porcentaje de valor predictivo [vp] 91%); volumen espiratorio forzado en el primer segundo (FEV1), 2.16 l (vp 80%); volumen residual, 3.01 l (vp 164%); capacidad pulmonar total, 6.06 l (vp 117%); difusión pulmonar de monóxido de carbono 19.8 ml/mm Hg/min (vp 89%).
Con diagnóstico de vasculitis de Wegener, se inició un esquema terapéutico con meprednisona a la dosis de 40 mg/día, más ciclofosfamida en dosis de 150 mg/día. La paciente evolucionó de manera favorable desde el punto de vista clínico e imagenológico, tal como lo demuestra la TAC efectuada cinco meses después (Figura 4). En ella se verificó resolución del área de consolidación del LSD, con cavidades quísticas y áreas de fibrosis. La atelectasia total del LM persiste y se identifica atelectasia parcial a nivel de la língula. Hubo resolución del nódulo del LID, identificándose una imagen de aspecto quístico, y resolución del nódulo del lóbulo inferior izquierdo (LII), en donde se observan tractos fibrosos, una banda de atelectasia o ambos.

Discusión
En primer lugar, haremos una descripción de los diagnósticos diferenciales de los cuadros de vías aéreas superiores.
Diagnósticos diferenciales de los síndromes sinusopulmonares
Alteraciones en los mecanismos de defensa: síndrome de las cilias inmóviles, inmunodeficiencia común variable, deficiencia de IgA, deficiencia de subclases de IgG, síndrome de Young, fibrosis quística.
Infecciones: rinoescleroma (debido a Klebsiella rhinoscleromatis), infección por el virus de la inmunodeficiencia humana, enfermedad invasiva micótica (aspergilosis).
Trastornos idiopáticos: panbronquiolitis difusa, GW, SCS.
Trastornos alérgicos o inmunológicos: rinitis alérgica y asma, aspergilosis broncopulmonar alérgica, sinusitis alérgica fúngica.
En la paciente que se presenta se pudo comprobar:
Enfermedad de la vía aérea superior (75%-90% de pacientes en la presentación): Sinusitis, rinitis, epistaxis, deformidad nasal en “silla de montar”.
Enfermedad de la vía aérea inferior: Hemoptisis (45%-65% de los pacientes en la presentación), infiltrados, nódulos, enfermedad pleural, traqueobronquitis.
Anormalidades hematológicas: Anemia, velocidad de sedimentación elevada.
Pruebas para ANCA: Positivas.
En cambio, la paciente que se describe no presentaba estenosis subglótica, enfermedad renal, vasculitis cutánea, compromiso neurológico (neuritis óptica, neuropatía periférica, meningitis) ni síntomas sistémicos (mialgias, sudoración nocturna).Tampoco mostró evidencias de enfermedad mediastinal (compresión de la arteria pulmonar con hipertensión pulmonar) ni de compromiso cardíaco (arritmias, derrame pericárdico).
 Bibliografía del caso clínico
1. Hoffman GS, Kerr GS, Leavitt RY, et al. Wegener´s granulomatosis: analysis of 158 patients. Ann Intern Med 116:488-498, 1992.
Bibliografía del caso clínico
1. Hoffman GS, Kerr GS, Leavitt RY, et al. Wegener´s granulomatosis: analysis of 158 patients. Ann Intern Med 116:488-498, 1992.
2. Langford CA, Hoffman GS. Rare disease. 3: Wegener´s granulomatosis. Thorax 54: 629-637, 1999.
3. Coych MF, Hoffman GS, et al. The epidemiology of Wegener´s granulomatosis. Estimates of the five-year period prevalence, annual mortality, and geographic disease distribution from population-based data sources. Arthitis Rheum 14:555-564, 1996.
Está expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC.









