SINDROME DE HIKIKOMORI. PRESENTACION DE UN CASO Y REVISION DE LA LITERATURA
La sociedad contemporánea está muy influida por las nuevas tecnologías y los medios de comunicación. La globalización y el intercambio cultural han promovido la aparición de una cierta cultura unitaria. Este hecho puede haber influido en los últimos años en las presentaciones clínicas de diversas patologías psiquiátricas clásicas y sus síntomas nucleares. El síndrome de Hikikomori es un ejemplo de este tipo.
Institución del autor
Hospital Universitario y Politécnico La Fe, Valencia, España
Primera edición en siicsalud
5 de noviembre, 2013
Introducción
La perspectiva transcultural se sitúa a mitad del camino entre la psiquiatría y la antropología.1,2 Es, por lo tanto, una disciplina en auge que entiende al ser humano como único (uniforme) y, a la vez, distinto entre las diversas culturas. La función principal de esta subespecialidad de la psiquiatría es estudiar la expresión fenomenológica que adoptan los cuadros psiquiátricos en las diferentes sociedades, y reposa, pues, en la idea de que la biología o la psicología pueden ser, como hemos dicho, más universales, pero la cultura es un fenómeno mucho más particular que influye sobre el individuo y la enfermedad, modelando la presentación clínica de esta última.3
En el síndrome de Hikikomori podemos observar manifestaciones clínicas que no pueden ser englobadas fácilmente en epígrafes del Diagnostic and Statistical Manual of Mental Disorders (DSM)4 o de la Clasificación Internacional de Enfermedades (CIE)5. Estas presentaciones parecen obedecer a métodos de afrontamiento o mecanismos de defensa que pueden comprenderse una vez analizada la cultura de origen y los factores sociales implicados. A través del conocimiento de la sociedad japonesa puede vislumbrarse el componente social del síndrome de Hikikomori.
Caso clínico
Se trata de un varón de 25 años que ingresa en Unidad de Agudos del Hospital Universitario La Fe, tras realizar una ingesta medicamentosa de triazolam y alprazolam 1 mg con finalidad autodestructiva. Tras ello, el paciente es trasladado al Servicio de Urgencias con un informe de su psiquiatra: “El paciente se encuentra en tratamiento psicológico y psiquiátrico desde hace cinco años por agorafobia grave con crisis de pánico y depresión mayor”.
No presentaba antecedentes psiquiátricos familiares de ningún tipo, ni de consumo de tóxicos o la presencia de enfermedades subyacentes.
En el momento de la asistencia el paciente se encontraba desocupado, y aunque tenía antecedentes de empleos de corta duración, en éstos se apreciaron siempre dificultades de adaptación. Cursó adecuadamente los estudios obligatorios y posteriormente se interesó por la realización de cursos de electrónica, que no llegó a concluir. Actualmente vivía con su madre (divorciada y trabajadora del sector sanitario) y hace aproximadamente un año y medio se había independizado del domicilio familiar su hermana mayor. La familia de origen es de clase social media, de origen español y de formación clásica en cuanto a sus valores culturales.
Durante la educación secundaria obligatoria (12 años), llegó a ser víctima de acoso escolar, cogniciones del tipo “no encajo” y un empeoramiento en la calidad de sus relaciones sociales, de las que al mismo tiempo llegó a depender.
Ya en las primeras entrevistas el paciente se describió como tímido e introvertido, con dificultad para establecer relaciones sociales.
En cuanto a los antecedentes personales, se destaca que el paciente había sido diagnosticado con trastorno de ansiedad generalizada y agorafobia con crisis de pánico, además de presentar síntomas obsesivo-compulsivos de manera fluctuante desde los 17 años y un episodio depresivo reactivo anterior que conllevó la presencia de un gesto suicida durante el tratamiento.
Posteriormente a la aparición de los síntomas se produjo una evolución fluctuante con la presencia de miedos indefinidos, desde típicamente agorafóbicos a crisis de pánico, generadas por la presencia o las voces de sus familiares y también secundarias al afrontamiento de situaciones sociales múltiples. Esta sintomatología respondió parcialmente a los siguientes tratamientos pautados: fluvoxamina, reboxetina, pregabalina, lamotrigina, venlafaxina.
Se destaca además la existencia de mejorías temporales que no parecieron tener relación con las variaciones de la pauta farmacológica, lo que indica rasgos de personalidad disfuncionales.
Por otra parte, sí se produjo una respuesta satisfactoria de las conductas obsesivas rituales a la medicación y a la terapia psicológica, con lo que se consiguió la desaparición de éstas.
Sin embargo, pese a la respuesta parcial, progresivamente fue predominando un enclaustramiento justificado por la incapacidad para afrontar desafíos de la vida diaria (estudios, empleo, relaciones sociales) con una muy baja capacidad de resiliencia.
Durante los dos meses previos al ingreso en nuestra unidad, y sin un desencadenante claro, se agudizó el enclaustramiento en su domicilio con el abandono total de actividades fuera de éste, desinterés que justifica por la persistencia de la sintomatología ansiosa y la imposibilidad de progresar en sus proyectos vitales (“justifica sus limitaciones diciendo que no le gusta y que no está de acuerdo con la sociedad”, “prefiero ver películas y jugar con el ordenador”, “no tengo necesidad de otra cosa”).
El paciente pasaba el día mirando una gran cantidad de series de televisión de tipo animé (animación de origen japonés y de temática variada y muy amplio consumo en Japón) y sólo mantenía contacto social superficial, principalmente con sólo dos personas, a través de un juego de ordenador online. La intención del paciente era pasar un tiempo indefinido en su habitación y refería vivir este hecho como forma de escape-evitación de las responsabilidades vitales, sintiéndose poco preparado para afrontarlas. Verbalizó, además, rechazo al contacto con familiares, lo que justificaba con la aparición de síntomas de ansiedad cuando este contacto se producía.
Tras dos meses de enclaustramiento total, y dada la mala respuesta a la medicación prescrita (150 mg de venlafaxina retard con el desayuno; 45 de mirtazapina mg al acostarse; 1 mg de alprazolam retard; triazolam con la cena, y 75 mg de pregabalina con el desayuno y la cena), así como la aparición de un cuadro depresivo mayor con sintomatología endógena y aparición progresiva de ideas sobrevaloradas de ruina e intencionalidad suicida, se decidió el ingreso en nuestra unidad.
Al ingreso se modificó la pauta de tratamiento: 15 mg de aripiprazol con el desayuno para progresivamente ascender a 30 mg al día; 150 mg de venlafaxina retard con el desayuno y la cena; 30 mg de mirtazapina al acostarse; 2 mg de clonazepam cada 8 horas; triazolam en caso de insomnio, y 150 mg de pregabalina con el desayuno y la cena. Durante las primeras valoraciones psicopatológicas el paciente describió “miedo a la gente”, con cierta intolerancia al contacto con las voces de sus familiares o cualquier otro tipo de contacto social, y llego a producir un intento de suicidio tras una de las primeras entrevistas. Este intento autodestructivo se relacionó con la confrontación superficial de su conducta evitativa y la angustia psíquica sufrida al serle propuesta una actitud más social durante la internación. Nuestra impresión es que el enclaustramiento voluntario motivó una atrofia en las habilidades sociales básicas y de afrontamiento, condicionando la génesis de la sintomatología ansiosa secundaria.
El enfermo se relacionaba preferentemente con pacientes psicóticos, con cierta puerilidad y presentaba dificultades francas para generar empatía. En cuanto a las habilidades sociales del paciente, éstas se valoraron como muy básicas, sin que se registraran cambios cualitativos durante el tiempo de ingreso. No se pusieron de manifiesto alteraciones cognitivas o de su inteligencia aparente y el lenguaje se mantuvo coherente y bien estructurado, con un incremento en la fluidez. En cuanto al pensamiento, no se apreciaron alteraciones ni en la forma ni en el contenido, al igual que en la esfera sensoperceptiva. El estado de ánimo mejoró de manera secundaria a los síntomas de ansiedad y la psicoterapia de apoyo.
Mantuvo una tendencia al aislamiento que desapareció progresivamente con la disminución de la ansiedad y la mejoría del estado de ánimo, aunque en todo momento justificó su enclaustramiento previo (“En el animé siempre puedes darle al stop”, “con el tiempo dejé de querer salir, me había quedado atrás”). El tratamiento con antipsicóticos atípicos (aripiprazol) y sobre todo la exposición social progresiva y el entrenamiento en habilidades sociales produjeron una mejoría evidente que permitió la derivación para tratamiento ambulatorio. Al ser dado de alta, el paciente mantenía unos planes de futuro poco elaborados aunque coherentes y había mejorado la conciencia de enfermedad y el ciclo vigilia-sueño.
Diagnóstico por ejes
Eje 1: síndrome de Hikikomori (Apéndice J: DSM-TR) y trastorno de angustia con agorafobia. Eje 2: se apreciaron rasgos de personalidad disfuncionales sin realizar un diagnóstico en el eje 2 (preponderancia de rasgos de personalidad de tipos A y C). Eje 3: sin diagnóstico. Eje 4: problemas relativos al ambiente familiar y social. Problemas de desempleo. Eje 5: EEAG: 21-30 (al alta: EEAG: 61-70).
Discusión
En estos momentos, en la sociedad española, existe una clara sensibilización sobre la información que nos llega de fuera de nuestras fronteras. Esta permeabilidad e interés por la sociedad internacional se ha hecho evidente más recientemente tras los sucesivos eventos internacionales acaecidos en los países árabes, en los que las nuevas tecnologías (y no tanto la prensa escrita o los medios de comunicación clásicos) en forma de redes sociales o de comunicación han sido decisivas en el futuro de los implicados.
Sin embargo, es difícil precisar hasta qué punto estas nuevas formas de información y patrones de comunicación son distintos de los modelos más clásicos o si todas las culturas están preparadas para una comunicación de este tipo y para la eliminación de fronteras culturales.
Es en este punto cuando podemos considerar la aparición de un síndrome transcultural japonés en España. Desde la descripción de este síndrome en 19987 se ha pensado en él como propio de Japón, pero la sociedad no es ahora la misma que a finales del siglo pasado y son las nuevas tecnologías las que parecen marcar, como ya hemos dicho, las fronteras culturales.
Considerando la etiología del trastorno, debemos tener en cuenta que el país nipón ejemplifica claramente un modelo ultratecnificado y ultracomunicado.9 Un modelo con un importante crecimiento económico en el último medio siglo y una importante tradición conservadora con formas de interrelación y protocolo social rígidas, que chocan con las nuevas formas de comunicación y con las concepciones vitales de las nuevas generaciones.
Las conductas desadaptativas son, en estos casos, de causa psicológica y de tipo evitativo, relacionadas con heridas narcisistas. Esto produce en los pacientes un enclaustramiento voluntario que los aleja, en parte orgullosamente, de una sociedad que han dejado de comprender.
Tras esta reclusión el cuadro se ve perpetuado por los factores culturales y sociales del paciente y su sociedad, así como por las nuevas tecnologías sobre las que se apoya parte de la socialización actual, tanto en España como en Japón. Esto mantiene al paciente en una situación equivalente a un “limbo social” que permite el mantenimiento de esa conducta.
Una de las dificultades en la descripción y categorización de estos casos, radica en que al tratarse de síndromes culturales existe la posibilidad de que pudiera tratarse de enfermedades ya descritas aunque remodeladas.8 En este sentido, varias enfermedades mentales se han relacionado con el síndrome de Hikikomori (Tabla 1).
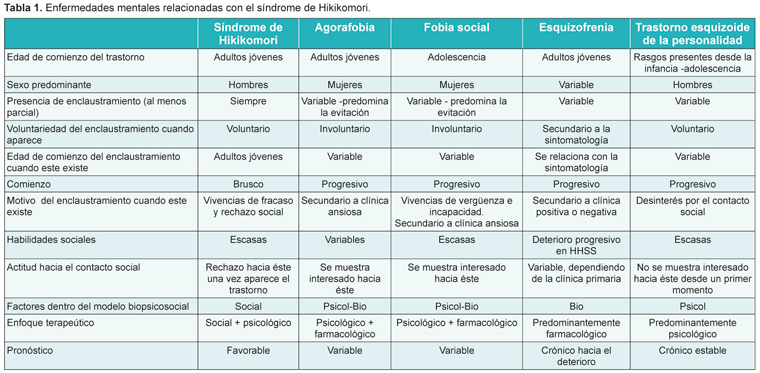
Por todo esto, el síndrome de Hikikomori se perfila, más bien, como un patrón de afrontamiento del estrés, con base social y psicológica. Un fenómeno propio de Japón que parece estar internacionalizándose con la evolución de las tecnologías de la comunicación (y los movimientos migratorios) en el que el ambiente cultural subjetivo del paciente es crucial. Este caso nos permite entender la expresión nosológica de esta patología y nos anima a reflexionar sobre hacia dónde parece dirigirse la nueva psiquiatría global, más allá de las fronteras y del próximo manual DSM-V.






