|
Coautores
Juan José Baztán Cortés* Pedro Abizanda Soler** Javier Gómez Pavón* A Gorroñogoitia Iturbe***
Hospital Central Cruz Roja, Madrid, España*
Complejo Hospitalario Universitario de Albacete, Albacete, España**
Unidad de Medicina Familiar y Comunitaria de Bizkaia, Madrid, España***
|
|
Recepción del artículo: 3 de agosto, 2012
|
|
Aprobación: 1 de noviembre, 2012
|
 Conclusión breve
Conclusión breve
Los métodos más frecuentemente empleados en la detección del anciano frágil en atención primaria se centran en: factores que dan una mayor probabilidad de eventos adversos y deterioro, pérdida precoz de la funcionalidad, actividad física limitada y fenotipo específico.
 Resumen
Resumen
Se revisaron los principales artículos aparecidos de 2009 a 2011 relacionados con el diagnóstico y manejo de la fragilidad en atención primaria; para actualizar la revisión realizada previamente por los autores. Se define como anciano frágil aquel con una disminución de las reservas fisiológicas con un mayor riesgo de declinar, lo que lo sitúa en una situación de mayor vulnerabilidad ante perturbaciones externas y resulta en una mayor probabilidad para presentar episodios adversos de salud (hospitalización, institucionalización, muerte, caídas) y pérdida de función, discapacidad o dependencia. Los métodos más frecuentemente empleados en la atención primaria para la detección del anciano frágil se centran en: condicionantes o factores que dan una mayor probabilidad de eventos adversos y deterioro (edad avanzada, hospitalización, caídas, comorbilidad, adversidad social, polifarmacia), pérdida temprana de la funcionalidad, limitada actividad física (empleando, por ejemplo, la prueba de velocidad de la marcha), fenotipo específico. Se está avanzando en la determinación de marcadores biológicos, con la sarcopenia como resultado final. Se determinan diversas intervenciones para manejar la fragilidad: actividad física, estado nutricional, abordaje adecuado de enfermedades y cuadros clínicos, revisión de la medicación, y determinadas estrategias: valoración geriátrica global (VGI), coordinación interprofesional, apoyo social y reducción de los factores estresantes, como la hospitalización.
 Palabras clave
Palabras clave
atención primaria, anciano, fragilidad
Clasificación en siicsalud
 Artículos originales> Expertos del Mundo>
Artículos originales> Expertos del Mundo>
página www.siicsalud.com/des/expertos.php/124993
Especialidades
 Principal: Atención Primaria, Geriatría,
Principal: Atención Primaria, Geriatría,
 Relacionadas: Enfermería, Epidemiología, Medicina Familiar, Medicina Interna, Salud Pública,
Relacionadas: Enfermería, Epidemiología, Medicina Familiar, Medicina Interna, Salud Pública,
 Enviar correspondencia a:
Enviar correspondencia a:
Iñaki Martin Lesende, Comarca Bilbao de Atención Primaria, Servicio Vasco de Salud – Osakidetza, España, 48011, Bilbao, España
Priorities in frail elderly primary care
 Abstract
Abstract
Articles related to the assessment and management of frailty in Primary Health Care, published between 2009 and 2011, have been reviewed; in order to update the review conducted by the authors beforehand. We define "frail elderly" as the elderly person with a decrease in physiological reserves and increased risk of decline and deterioration, in a situation of greater vulnerability to external adverse conditions and as a result of this has a higher probability of presenting adverse health events (hospitalization, institutionalization, death, falls) and loss of function, disability or dependency. The most common methods used in detecting frail elderly in Primary Health Care are focused on: conditions or factors that give a greater probability of suffering adverse health events and deterioration (very aged, hospitalization, falls, comorbidity, social adversity, polypharmacy), early loss of functionality, limited physical activity (eg using the "gait speed" test), specific phenotype. Investigation is progressing on the identification of biomarkers, with the final result of sarcopenia. There are several options for the management of fragility: physical activity, nutritional status, adequate approach and clinical disease, medication review, and specific strategies: comprehensive geriatric assessment (CGA), inter-professional coordination, social support, decrease stressors such as hospitalization.
 Key words
Key words
frail elderly, primary health care, aged fragilidad
PRIORIDADES EN LA ATENCIÓN PRIMARIA DE LOS ANCIANOS FRÁGILES
|
(especial para SIIC © Derechos reservados) |
|
Artículo completo
El presente artículo es una actualización de la revisión realizada en 20091, que describía el estado actual en la detección del anciano frágil en el medio comunitario (atención primaria) y las directrices en su detección, tratamiento y manejo. La búsqueda se ha restringido a los años 2009-2011, posteriores a la revisión previa: colaboraciones, revisiones sistemáticas y narrativas, y ensayos clínicos; con la consulta de las siguientes bases de datos: Cochrane Library, MEDLINE-Pubmed, CINAH, EMBASE, IME, así como las fuentes de información UpToDaTe y Dynamed, usando los siguientes descriptores: frail, frailty, vulnerable, vulnerability, community-dwelling, functional decline, disability.
Concepto de “fragilidad”
Es un término difícil de definir y consensuar,2, 3 principalmente por tener diferentes conceptualizaciones en su fisiopatología, por no existir un límite preciso biológico, físico-funcional, o clínico entre los estados de buena salud, fragilidad y discapacidad-dependencia y según el ámbito asistencial que se considere. Hoy, la mayoría se inclina por considerar una fisiopatología de la fragilidad pluridimensional, con conjunción de diferentes factores influyentes: genéticos, inflamatorios, moleculares, declive celular y orgánico del envejecimiento, enfermedades crónicas, entre otros, y existen múltiples términos para referirnos a ella (fragilidad, vulnerabilidad, anciano de riesgo, etcétera). Una definición, a nuestro juicio integradora, considera anciano frágil a aquel que tiene una disminución de las reservas fisiológicas de múltiples sistemas corporales y un mayor riesgo de declinar, lo que lo sitúa en una situación de mayor vulnerabilidad ante perturbaciones externas, y resulta en una mayor probabilidad para presentar episodios adversos de salud (hospitalización, institucionalización, muerte, caídas) y pérdida de función, discapacidad o dependencia. En un 65% de los estudios, los eventos que se consideran como resultado clínico adverso son la discapacidad, la disminución en la ejecución física y el declive funcional.4 Como ya se ha mencionado, constituye una continuidad entre lo fisiológico y lo funcional con lo patológico, desde la ausencia de fragilidad fisiológica hasta la presencia de fragilidad clínica y, posteriormente, el desarrollo de discapacidad y dependencia. Existe cierto consenso en que la fragilidad es un estado de prediscapacidad, por lo que, tanto en su definición como en los instrumentos de medida, no deberían aparecer determinantes de discapacidad evidente, aunque algunos incluyen también en este concepto a aquellos ancianos con deterioro incipiente de la funcionalidad. Se ha descrito que entre el 36% y el 72% de los ancianos frágiles de la comunidad no presentan discapacidad para las actividades de la vida diaria.5, 6
Los criterios que definen al anciano frágil, término equivalente al de “personas mayores en riesgo de deterioro funcional”, dentro de la clasificación de tipologías de personas mayores en relación con la función establecida en el documento del grupo de trabajo de prevención de la dependencia en las personas mayores de la Primera Conferencia de Prevención y Promoción de la Salud en la Práctica Clínica en España7 son: aquellas personas que conservan su independencia de manera inestable y que se encuentran en situación de riesgo de pérdida funcional, bien porque tienen una serie de factores de riesgo para presentar episodios adversos o deterioro, o bien porque poseen ya un deterioro incipiente o reciente en su funcionalidad, todavía reversible, sin causar aún dependencia ostensible. Son más vulnerables a la instauración de dependencia más o menos intensa y definitiva ante cualquier proceso agudo o intercurrente, influido por su entorno psicosocial y la atención sanitaria y social recibida.
Aunque a la situación de dependencia se puede llegar de una manera abrupta o subaguda, en las personas mayores es más frecuente que esta se instaure de una manera progresiva2, 7 al menos en un 60% de las ocasiones, aumentando este porcentaje conforme consideramos edades más avanzadas. La figura 1 refleja la pérdida funcional progresiva hasta la dependencia y situación de fragilidad.
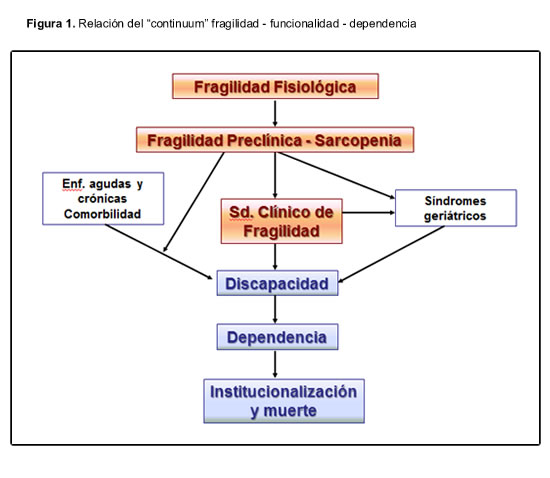
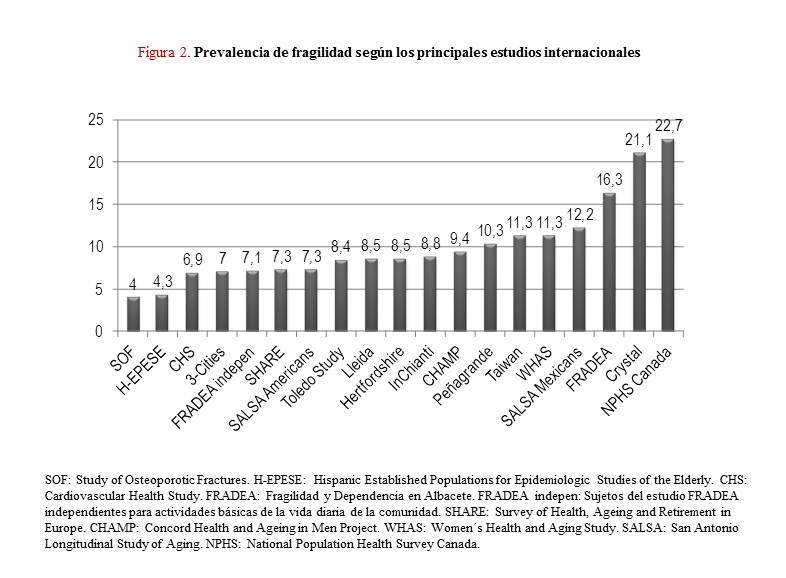
La prevalencia de fragilidad varía según los criterios considerados (función física, velocidad de la marcha, estado cognitivo u otras condiciones geriátricas o de salud, pérdida de peso, actividad física, actividades básicas o instrumentales de la vida diaria [ABVD, AIVD], nutrición, nivel de energía, autopercepción de salud, edad, uso de servicios, etcétera), y puede oscilar desde el 5% hasta el 58% de las personas mayores.4 En un estudio que utiliza 3 instrumentos autocumplimentados (cribado postal), la prevalencia de fragilidad oscilaba entre el 40% y el 59%.8 Otros estudios en nuestro medio, siguiendo los criterios de Fried, dan cifras de prevalencia de fragilidad dispares: 8.4% (IC95% 7.1 a 9.8),9 10,3% (IC95% 8.2 a 12.5) en población de 65 o más años,10 16.9% en personas de 70 o más años,11 8.5% en personas de 75 o más años.12 La figura 2 presenta la prevalencia de fragilidad en los principales estudios internacionales. Algunos trabajos10 encuentran mayor prevalencia en mujeres, no corroborado en otros.9 Lo que sí parece claro es que la fragilidad aumenta con la edad,9, 10 independientemente del método con que se valore.
Detección del anciano frágil
Constituye un dilema aún no despejado. Las cuatro formas más extendidas en la actualidad en el medio comunitario (atención primaria) para detectar ancianos frágiles son las siguientes:
1. Selección de personas con una mayor vulnerabilidad para tener eventos o un curso adverso en su salud y estado general, sobre la base de una serie de factores o indicadores de riesgo; destacamos algunos de los más consensuados.13
edad avanzada (en general, si es mayor de 80 años);
hospitalización reciente;
caídas de repetición, alteración de la movilidad y equilibrio;
comorbilidad,14 a su vez reconocida como importante factor predictor de pérdida de función,15 fundamentalmente si tiene enfermedad osteoarticular (artrosis, fractura de cadera, dolor osteomuscular, etcétera), sensorial (trastorno de la visión y audición), cardiovascular (ictus, cardiopatía, insuficiencia cardíaca) y mental (deterioro cognitivo, depresión, psicopatología). Aunque la comorbilidad se ha asociado muchas veces con fragilidad, hay que tener en cuenta que no son lo mismo, ya que entre el 32% y el 72% de los ancianos frágiles de la comunidad no presentan comorbilidad relevante;5, 6
deficiente soporte o condicionantes sociales adversos (pobreza, soledad, incomunicación, viudez reciente);
polifarmacia (5 o más fármacos de manera habitual) o determinados tipos de medicamentos, especialmente aquellos con efecto sobre el SNC: neurolépticos, antidepresivos, ansiolíticos y analgésicos opiáceos;
deficiente estado nutricional.
Podría incluirse en este apartado la fragilidad física o carencia de actividad física, pero se tratará específicamente en otro apartado.
Algunos autores, en un intento de hacer más eficaces las intervenciones, se centran más en síndromes geriátricos específicos, como caídas, delirium, depresión, polifarmacia, malnutrición y pérdida de visión o de audición.14
Selección sobre la base de la pérdida incipiente o precoz de funcionalidad, con disminución en la realización de AIVD, sin que exista todavía un grado ostensible de discapacidad o dependencia, y que tenga posibilidades de reversibilidad o modificación con intervenciones adecuadas; esta situación constituye el punto de confluencia común de diversas alteraciones de salud. La principal limitación para esta forma de detección es no contar con buenos instrumentos validados para valorar las AIVD, que midan adecuadamente la realización o pérdida de estas actividades (hacer compras, preparar la comida o realizar labores de casa, desplazarse fuera del hogar y utilizar medios de transporte, usar el teléfono, llevar la contabilidad doméstica, entre otras), que requieren un mayor grado de autonomía personal y son necesarias para mantener la independencia en el hogar y poder permanecer autónomamente en la comunidad. Aunque el cuestionario de Lawton es el más utilizado en nuestro medio, su falta de validación transcultural e importante sesgo cultural y de género hace que se hayan desarrollado otros instrumentos más adecuados a nuestro medio y mejor validados.15, 16 Para algunos autores existe un dilema respecto de considerar la discapacidad y alteración funcional como predictor y componente de fragilidad, o si, por el contrario, constituye ya un efecto y consecuencia adversa de esta.4 En lo que sí hay consenso es en considerar la pérdida de función como algo dinámico e incluso reversible, o al menos mejorable, a lo largo del tiempo, sin darse siempre una progresión negativa.17
Selección basada en la limitación de la actividad y función física,18 que predice un deterioro posterior en las AVD. Está adquiriendo mucho auge últimamente,4 se emplea como variable de resultado en el 17.7% de experiencias para detección de fragilidad.4 Su evaluación se realiza mediante una anamnesis o cuestionarios estructurados, o bien con pruebas más objetivas, como las de ejecución o desempeño, que consisten en breves y sencillas pruebas que valoran la marcha, el equilibrio y la movilidad. Han demostrado buena concordancia con otras pruebas de funcionalidad. Las dos más empleadas son la prueba de la “velocidad de la marcha” y la prueba de “levántate y anda”. En la prueba de velocidad de la marcha, se le pide a la persona recorrer 4 o 5 metros de distancia a su ritmo de marcha habitual. Una revisión sistemática que estudia la velocidad de la marcha como predictora de resultados adversos (discapacidad, caídas, institucionalización mortalidad, entre otros),19 así como el reciente Consenso Europeo sobre definición y diagnóstico de sarcopenia,20 establecen el punto de corte de 0.8 m/seg como indicativo de fragilidad. Otra revisión sistemática,21 que evalúa la supervivencia en personas 65 o más años, sitúa el percentil 50 (P50) para esta prueba en 1.1 segundos y el P25 en 0.6. En una cohorte española de personas de 70 años, el P50 es de 0.91 m/seg para hombres y de 0.67 m/seg para mujeres, mientras que el P25 es de 0.69 m/seg y 0.43 m/seg, respectivamente.22 La alteración en esta prueba constituye un predictor independiente de pérdida funcional a corto plazo8 y, como trataremos posteriormente, es uno de los componentes del fenotipo de fragilidad y uno de los más utilizados.23 La prueba de levántate y anda consiste en cronometrar (“timed get up and go” test) el tiempo que tarda la persona en levantarse de una silla con reposabrazos, caminar 3 metros, girarse y regresar a la silla y sentarse. Se suele considerar que está correcto si lo realiza en 10 segundos o menos, considerándose este intervalo entre 10 y 20 segundos el corte habitual indicativo de fragilidad. El fallo en esta prueba parece constituirse como mejor predictor a corto plazo (a un año) y, por tanto, de más utilidad para asociarse a intervenciones consecuentes, en contraposición a la poca actividad física y ejercicio que predicen a más largo plazo (a tres 3 años).18
Consideración de un fenotipo, sobre la base de sus componentes. Aunque tiene una base fisiopatológica argumentada, uno de los motivos para que se emplee menos, fundamentalmente en atención primaria, es su mayor dificultad para emplearlo en la clínica diaria, además de que es discutible su pertinencia.24, 25 Originalmente, según Fried y colaboradores 5, se considera la fragilidad como un síndrome geriátrico más, sobre la base de una serie de criterios clínicos objetivos en la valoración (3 o más de 5 criterios: pérdida de peso no intencionada, debilidad en la fuerza de prensión, baja energía y resistencia según la escala de depresión del Centro de Estudios Epidemiológicos (CES-D), lentitud en la velocidad de la marcha, nivel de actividad física bajo), poseer factor pronóstico y tener posibilidad de tratamiento. Se ha desarrollado una herramienta, el Instrumento de Fragilidad para la Atención Primaria de la Encuesta de Salud, Envejecimiento y Jubilación en Europa (SHARE-FI), 26, 27 con una adaptación y validación en nuestro medio de los criterios de Fried y Waltson; se facilita en formato de dos calculadores de fragilidad (según sean varones o mujeres), los cuales son de acceso libre a través de la página web de la revista BMC Geriatrics (http://www.biomedcentral.com/1471-2318/10/57http://www.biomedcentral.com/1471-2318/10/57 ), y la traducción al español de dichos calculadores está disponible en https://sites.google.com/a/tcd.ie/share-frailty-instrument-calculators/https://sites.google.com/a/tcd.ie/share-frailty-instrument-calculators/ . Existen otros fenotipos derivados del de Fried, más sencillos, 28 y otros más exhaustivos, pero no validados en nuestro entorno.29
Otros métodos empleados, aunque menos extendidos, han sido la conjunción de cuestionarios de AIVD con otras variables predictivas (como la edad avanzada, la autopercepción de salud, el estado afectivo y cognitivo), medidas de observación directa de la función física o el empleo de una valoración geriátrica integral (VGI), modificada o adaptada como herramienta propiamente de valoración y categorización del grado de fragilidad.
Rockwood y Mitnisky 30, han elaborado el constructo de fragilidad basándose en la acumulación de déficits en diferentes niveles, incluyendo 70 ítems que incluyen enfermedades, condiciones de salud, síndromes geriátricos o medidas de discapacidad; posteriormente, han agrupado esos déficits hasta construir una escala jerárquica con 7 niveles que abarcan desde la fragilidad hasta un estado de robustez. La principal crítica a estos criterios es la inclusión de ítems de discapacidad, cuando para otros autores se parte de la premisa de que la fragilidad es un estado de prediscapacidad.
Otra manera potencial de detectar ancianos frágiles, aún en etapa experimental, se basa en la consideración de un estado preclínico de la fragilidad, “prefragilidad”, sobre la base de la determinación de marcadores biológicos que se tratan de relacionar con esta.3 Si se definen y consolidan, facilitarían la determinación del estado de fragilidad, incluso antes de dar manifestaciones clínicas y de una manera más objetiva. Estos marcadores pertenecen al sistema músculo-esquelético (sarcopenia y disfunción de las fibras musculares), endocrino (testosterona, leptina, hormona del crecimiento/IGF-1, cortisol, testosterona, dihidroepiandrosterona o vitamina D), mediadores de la inflamación e inmunidad (citoquinas, PCR), albúmina e, incluso, cromosómicos. De todos ellos, el más estudiado es la inflamación, y se ha propuesto que la fragilidad constituye un estado inflamatorio crónico de bajo grado;31 probablemente, haya una relación entre ellos desde un proceso inflamatorio inicial y, luego, mantenido, activación de citoquinas, activación de ejes neurofisiológicos y consecuencias físicas finales en el sistema óseo o endocrinometabólico.32 La sarcopenia, entendida como el declive en la función, fuerza y masa muscular, es uno de los aspectos biologicistas a los que más importancia se está dando últimamente en su relación con la fragilidad, 33, 34 considerándose en muchas ocasiones como consecuencia final de toda la cadena de desencadenantes. El concepto general de fragilidad, sin embargo, va más allá de los factores físicos, de modo que también abarca otras dimensiones psicológicas y sociales, como el estado cognitivo, apoyo social y otros factores ambientales.20, 35 Se necesita más investigación para conocer el papel de cada uno de estos factores implicados en la patogenia de la fragilidad.36
Un concepto interesante es el de “carga alostática”, entendida como el cúmulo de marcadores de riesgo (muchos de los citados previamente) de disminución de la homeostasis (estado contrapuesto a este concepto).37-40 Utilizando índices de acuerdo con esta carga alostática, se ha obtenido una buena asociación con la fragilidad establecida en relación con los criterios clásicos de fenotipo37 (validez concurrente) o el establecimiento a corto y mediano plazo de esta38 (validez anticipatorio-predictiva).
Intervenciones preventivas y del manejo y tratamiento de la fragilidad en atención primaria (tabla 1)

Se enumeran algunas de las principales recomendaciones en el manejo y tratamiento de la fragilidad:
Mantenimiento de la actividad y el ejercicio físico de cierta intensidad, adecuado a las características de la persona. El ejercicio es una actividad principal en la intervención de la fragilidad,41 la más eficaz y consistente de las intervenciones para mejorar la calidad de vida y funcionalidad en los mayores.5 Hay que potenciar aspectos de movilidad, capacidades físicas y disminución de riesgos físicos. En este sentido, la fisioterapia y los programas de ejercicio pueden tener un importante papel. La revisión Cochrane de 2011, sobre el efecto del entrenamiento de fuerza con resistencia progresiva (ERP),33 aporta evidencia de que el ERP es una intervención eficaz para mejorar la funcionalidad física en personas de edad avanzada, incluido el mejoramiento de la fuerza y la realización de algunas actividades sencillas y complejas. Sin embargo, se comenta que es necesario tener prudencia al transferir estos ejercicios para su uso con poblaciones clínicas, ya que no se informan adecuadamente los eventos adversos. Es interesante, en consecuencia, conocer los efectos y consecuencias del ejercicio en poblaciones específicas, como los muy mayores, institucionalizados, etcétera.42, 43
Mantenimiento de un adecuado estado nutricional. Las intervenciones sobre este aspecto son más controvertidas que las del ejercicio.44 Un incremento del ejercicio con una reducción de peso (mediante dieta) en obesos ha dado buenos resultados en algunos estudios.45 Una revisión Cochrane 46 que examina los ensayos clínicos para evaluar la mejoría en el estado nutricional y de otro tipo cuando se proporcionaron proteínas y alimentos energéticos adicionales (generalmente, en forma de suplementos nutricionales comerciales) concluye que el empleo de estos suplementos nutricionales es controvertido. La administración de los suplementos puede ser de utilidad en las personas de edad avanzada con desnutrición, ya que producen un aumento de peso pequeño, pero constante, en ellas. En un estudio reciente con 24 417 mujeres norteamericanas de entre 65 y 79 años, seguidas durante tres años, midiendo la ingesta proteica en su dieta diaria habitual, sin modificaciones ni suplementos, se concluye que una ingesta proteica mayor es un factor independiente protector de fragilidad.47 Todavía se requieren datos adicionales de ensayos multicéntricos a gran escala para determinar el valor del estado nutricional y suplementos proteicos.
Correcto abordaje de cuadros clínicos específicos y enfermedades crónicas (depresión, diabetes, osteoporosis, artrosis, episodios cardiovasculares y su prevención, entre otros), síndromes geriátricos (delirium, incontinencia, deterioro cognitivo, inestabilidad y caídas, desnutrición) y otros que se relacionan con las causas de fragilidad y dependencia.7
Revisión periódica de la medicación habitual. Considerar su indicación y evitar el uso de medicación inadecuada en el paciente mayor, interacciones, yatrogenia y, en la medida de lo posible, la polifarmacia. También, tener en cuenta la indicación de fármacos recomendables por sus condiciones clínicas (“criterios START”48).
Respecto del uso de suplementos o productos hormonales, son necesarios más estudios para determinar su eficacia y daño potencial en el tratamiento de los adultos mayores frágiles.3
Acciones y estrategias relacionadas con los sistemas de cuidado
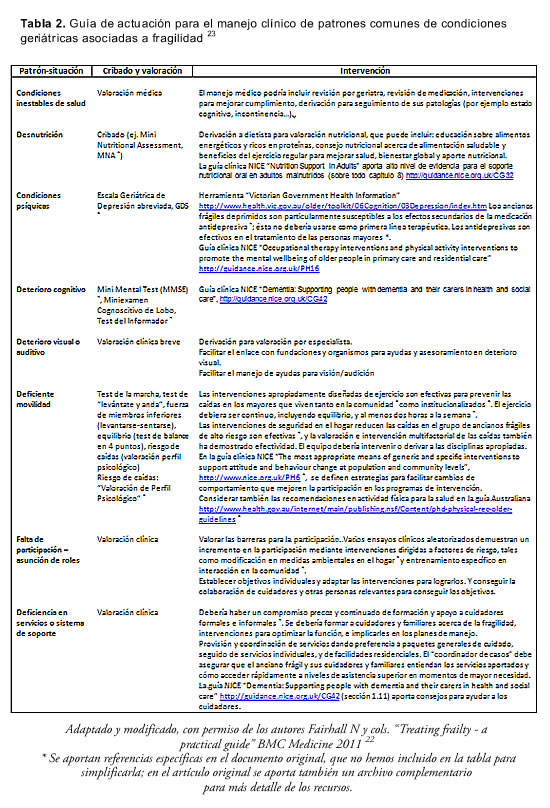
La valoración geriátrica integral (VGI) es un instrumento útil de valoración del anciano frágil,2, 21, 49, 50 en la que, además, se estructuran las acciones por adoptar sobre la base de los problemas detectados. Un ensayo clínico en ancianos frágiles en la comunidad, basado en la VGI y asociando una intervención de ajuste del tratamiento, instrucciones de ejercicio, soporte nutricional, rehabilitación física, consulta al trabajador social y derivaciones a especialistas, mostró un efecto beneficioso sobre el estado de fragilidad y la dependencia medida con el índice de Barthel.51 Revisiones sistemáticas previas de estudios realizados en el ámbito comunitario arrojan resultados inconsistentes en cuanto a su eficacia. Los programas domiciliarios de VGI orientados más a la prevención que a la rehabilitación han demostrado en algunos estudios un mayor beneficio en ancianos más jóvenes y con mejor estado de salud.50 La VGI siempre debe integrar acciones concretas de manejo ante los problemas encontrados, sobre todo si estos se relacionan específicamente con la fragilidad. Algunas normativas recientes23 proponen una serie de intervenciones dirigidas a patrones o condiciones geriátricas frecuentes asociadas con la fragilidad: inestabilidad en sus condiciones de salud, desnutrición, desórdenes psicológicos-psiquiátricos, alteración cognitiva, alteración de visión y audición, disminución de la movilidad, falta de participación social y problemas con servicios de soporte. Estas deben llevarse a cabo por un equipo multidisciplinario, entrenado y con experiencia en el cuidado de las personas mayores, y focalizado en el incremento de la adhesión, con una actuación coordinada y de duración y frecuencia adecuadas (tabla 2).
Debe haber una coordinación entre los diferentes agentes sanitarios y sociales que intervienen en su cuidado, y tener como centro a los trabajadores de atención primaria por su cercanía, visión integral y seguimiento en el tiempo. Los geriatras, fisioterapeutas y especialistas en el manejo de movilidad y situaciones específicas son clave, así como los trabajadores y servicios sociales.
Facilitar y promover la relación y un adecuado soporte social, así como contribuir en la facilitación y distribución de los recursos sociales de acuerdo con las diferentes necesidades.
Evitar o disminuir la repercusión de situaciones estresantes a las que son más vulnerables las personas mayores, como es la hospitalización (cambio en su medioambiente, nuevas medicaciones, enfermedades agudas o reagudizaciones de las crónicas, inmovilidad, entre otras, que conllevan pérdida de función al alta en un gran porcentaje y que puede dejarle en un nivel inferior con posterioridad); monitorizar estrechamente la funcionalidad al ingreso y durante este, y realizar un correcto seguimiento del alta, incluyendo el período post-alta. En el medio hospitalario, la VGI ha demostrado importantes beneficios; en una revisión Cochrane reciente,52 el grupo que recibió la VGI con respecto a la atención hospitalaria habitual presentó una mayor probabilidad de supervivencia, de permanecer en su domicilio, mejoría en las funciones cognitivas y menor probabilidad de deterioro.
En personas mayores no frágiles, adquiere mayor relevancia tratar adecuadamente las enfermedades crónicas y sus reagudizaciones, las enfermedades agudas y hacer hincapié en las actividades preventivas, con especial atención en la actividad y ejercicio físico. En los mayores frágiles, se propone, además, poner en marcha el resto de actividades mencionadas y los sistemas de cuidados especificados. La funcionalidad debe ser un indicador, no solo en la detección de la fragilidad, sino también, en la progresión de estas personas.17
Conclusiones
La fragilidad es un estado de vulnerabilidad asociado con un incremento de riesgo a resultados adversos en salud, deterioro funcional y mortalidad.2, 3
Hasta la fecha no hay consenso en los criterios diagnósticos o de cribado de fragilidad para su implementación en la práctica clínica.2, 3, 23
La base fisiológica de la fragilidad se encuentra, probablemente, en la intersección del declive musculoesquelético, la activación de vías inflamatorias y alteraciones de los sistemas neuroendocrinos.3
En la actualidad, las intervenciones se han centrado, más que en la fragilidad en sí, en componentes de esta, como la fuerza.3, 23 El ejercicio es la intervención más consistente que ha demostrado tener un impacto positivo, incluso en los más frágiles.3
Es importante adaptar las intervenciones a cada individuo, incorporando las preferencias del paciente y teniendo en cuenta la etapa en el espectro de la fragilidad.3, 23
Los autores manifestamos no tener ningún conflicto de interés en la elaboración del presente documento.
 Bibliografía del artículo
Bibliografía del artículo
1. Martín-Lesende I, Gorroñogoitía A, Gómez J, Baztán JJ, Abizanda P. El anciano frágil. Detección y manejo en atención primaria. Aten Primaria 42 (7): 388-93, 2010.
2. Abizanda P, Gómez-Pavón J, Martín-Lesende I, Baztán JJ. Detección y prevención de la fragilidad: una nueva perspectiva de prevención de la dependencia en las personas mayores. Med Clin (Barc) 135 (15): 713-9, 2010.
3. Walston, JD. Frailty. In: UpToDate, Basow, DS (Ed), UpToDate, Waltham, MA, 2012.
4. Stenberg SA, Wersholf A, Karnananthan S, Bergman H, Clarfield M. The identification of Frailty; a systematic literature review. JAGS 59: 2129-38, 2011.
5. Fried LP, Tangen CM, Walston J, Newman AB, Hirsch C, Gottdiener J, y col. Frailty in older adults: Evidence for a phenotype. J Gerontol Med Sci 56:M146-56, 2001.
6. Abizanda P, Sánchez-Jurado PM, Romero L, Paterna G, Martínez-Sánchez E, Atienzar-Núñez P. Prevalence of frailty in a Spanish elderly population: The Frailty and Dependence in Albacete Study. J Am Geriatr Soc 59: 1356-9, 2011.
7. Gómez-Pavón J, Martín-Lesende I, Baztán JJ, Regato P, Abizanda P, Formiga F, y col. Prevención de la dependencia en las personas mayores. Rev Esp Geriatr Gerontol 42 (Supl 2): 15-56, 2007.
8. Metzelthin SF, Daniels R, van Rossum E, de Witte L, van den Heuvel WJA, Kempen G. The psychometric properties of three self-report screening instruments for identifying frail older people in the community. BMC Public Health 10: 176, 2010. http://www.biomedcentral.com/1471-2458/10/176
9. García FJ, Gutiérrez G, Alfaro A, Amor MS, de los Ángeles M, Escribano MV. The prevalence of frailty syndrome in an older population from Spain. The Toledo study for healthy aging. J Nutr Health Aging 15 (10): 852-6, 2011.
10, Castell MV, Otero A, Sánchez MT, Garrido A, González JI, Zunzunegui MV. Prevalencia de fragilidad en una población urbana de mayores de 65 años y su relación con comorbilidad y discapacidad. Aten Primaria 42 (10): 520-27, 2010.
11. Abizanda P, López-Torres J, Romero L, López M, Sánchez PM, Atienzar P, y col. Fragilidad y dependencia en Albacete (estudio FRADEA): razonamiento, diseño y metodología. Rev Esp Geriatr Gerontol 46 (2): 81-8, 2011.
12. Jürschik P, Escobar MA, Nuin C, Botigué T. Criterios de fragilidad del adulto mayor. Estudio piloto. Aten Primaria 43 (4): 190-6, 2011.
13. Carlos AM, Martínez F, Molina JM, Villegas R, Aguilar J, García J, y col. Desarrollo de criterios, indicadores de complejidad y estrategias de manejo en fragilidad. Agencia de Evaluación de Tecnologías Sanitarias de Andalucía. Sevilla, 2009.
14. Cigolle CT, Langa KM, Kabeto MU, Tian Z, Blaum CS. Geriatric conditions and disability: the Health and Retirement Study. Ann Intern Med 147: 156-64, 2007.
15. Abizanda P, López-Jiménez M, López-Torres J, Atienzar-Núñez P, Naranjo JM, McAuley E. Validation of the Spanish version of the Short-Form Late-Life Function and Disability Instrument. J Am Geriatr Soc 59 (5):893-9, 2011.
16. Martín-Lesende I, Quintana S, Urzay V, Ganzarain E, Aguirre T, Pedrero JE. Fiabilidad del cuestionario VIDA, para valoración de Actividades Instrumentales de la Vida Diaria (AIVD) en personas mayores. Aten Primaria 2011. doi:10.1016/j.aprim.2011.03.005.
17. Nikolova R, Demers L, Béland F, Giroux F. Transitions in the functional status of disabled community-living older adults over a 3-year follow-up period. Arch Gerontol Geriatr 52: 12-7, 2011.
18. Vermeulen J, Neyens JCL, van Rossum E, Spreeuwenberg MD, de Witte LP. Predicting ADL disability in community-dwelling elderly people using physical frailty indicators: a systematic review. BMC Geriatrics 11:33, 2011. doi:10.1186/1471-2318-11-33. Disponible en: http://www.biomedcentral.com/1471-2318/11/33
19. Van Kan A, Rolland Y, Andrieu S, Bauer J, Beauchet O, Bonnefoy M, y col. Gait speed at usual pace as a predictor of adverse outcomes in community-dwelling older people. An International Academy on Nutrition and Aging (IANA) Task Force. J Nutr Health Aging 13:881-9, 2009.
20. Cruz-Jentoft AJ, Baeyens JP, Bauer JUM, Boirie Y, Cederholm T, Landi F, Martin FC, y col. Sarcopenia: European consensus on definition and diagnosis. Age and Ageing 39: 412-23, 2010.
21. Studenski S, Perera S, Patel K, Rosano C, Faulkner K, Inzitari M, y col. Gait Speed and Survival in Older Adults. JAMA 305 (1): 50-8, 2011.
22. Abizanda P, López-Torres J, Romero L, Sánchez PM, García I, Esquinas JL. Valores normativos de instrumentos de valoración funcional en ancianos españoles: estudio FRADEA. Aten Primaria 2011; doi:10.1016/j.aprim.2011.02.007.
23. Fairhall N, Langron C, Sherrington C, Lord SR, Kurrle SE, Lockwood K, y col. Treating frailty-a practical guide. BMC Medicine 9:83, 2011. http://www.biomedcentral.com/1741-7015/9/83
24. Van Kan A, Rolland Y, Houles M, Gillette-Guyonnet S, Soto M, Vellas B: The assessment of frailty in older adults. Clin Geriatr Med 26: 275-86, 2010.
25. Otero A, Castell MV, Canto de Hoyos M. Cribado de Fragilidad en Atención Primaria (editorial). Rev Esp Geriatr Gerontol 46 (5): 239-40, 2011.
26. Romero R. El Instrumento de Fragilidad para Atención Primaria de la Encuesta de Salud, Envejecimiento y Jubilación en Europa (SHARE-FI): resultados de la muestra española. Rev Esp Geriatr Gerontol 46 (5): 243-9, 2011.
27. Romero R, Walsh CD, Lawlor BA, Kenny RA. A Frailty Instrument for primary care: findings from the Survey of Health, Ageing and Retirement in Europe (SHARE). BMC Geriatrics 10:57, 2010.
http://www.biomedcentral.com/1471-2318/10/57
28. Ensrud KE, Ewing SK, Taylor BC, Fink HA, Cawthon PM, Stone KL y col. Comparison of 2 Frailty Indexes for Prediction of Falls, Disability, Fractures, and Death in Older Women. Arch Intern Med 168 (4): 382-9, 2008.
29. García-García FJ, Larrión JL, Rodríguez L. Fragilidad: un fenotipo en revisión. Gaceta Sanitaria 2011; doi:10.1016/j.gaceta.2011.08.001.
30. Rockwood K, Song X, MacKnight C, Bergman H, Hogan DB, McDowell I, y col. A global clinical measure of fitness and frailty in elderly people. Can Med Assoc J 173: 489-95, 2005.
31. Hubbard RE, O´Mahony MS, Sawa GM, Calver BL, Woodhouse KW. Inflammation and frailty measures in older people. J Cell Mol Med 13: 3103-9, 2009.
32. Abizanda P. Actualización en fragilidad. Rev Esp Geriatr Gerontol 45 (2): 106-110, 2010.
33. Chiung-ju Liu, Latham, NK. Entrenamiento de fuerza con resistencia progresiva para mejorar la función física en adultos mayores (revisión Cochrane traducida). En: Biblioteca Cochrane Plus 2009 Número 3. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2009 Issue 3 Art no. CD002759. Chichester, UK: John Wiley & Sons, Ltd.).
34. Cruz-Jentoft AJ, Triana FC, Gómez-Cabrera MC, López-Soto A, Masanes F, Martín PM, et al. La eclosión de la sarcopenia: informe preliminar del observatorio de la sarcopenia de la Sociedad Española de Geriatría y Gerontología. Rev Esp Geriatr Gerontol 46: 100-10, 2011.
35. Bauer JM, Sieber CC. Sarcopenia and frailty: a clinician's controversial point of view. Exp Gerontol 43: 674-8, 2008.
36. Fedarko NS. The biology of aging and frailty. Clin Geriatr Med 27: 27-37, 2011.
37. Szanton SL, Allen JK, Seplaki CL, Bandeen-Roche K, Fried LP. Allostatic Load and Frailty in the Women's Health and Aging Studies. Biol Res Nurs 10 (3): 248-256, 2009. doi:10.1177/1099800408323452
38. Gruenewald TL, Seeman TE, Karlamangla AS, Sarkisian CA. Allostatic Load and Frailty in Older Adults. JAGS 57: 1525-1531, 2009.
39. Sanders JL, Boudreau RM, Fried LP, Walston JD, Harris TB, Newman AB. Measurement of organ structure and function enhances understanding of the physiological basis of frailty: The Cardiovascular Health Study. J Am Geriatr Soc 59: 1581-8, 2011.
40. Fried Lp, Xue QL, Cappola AR, Ferrucci L, Chaves P, Varadhan R, y col. Nonlinear multisystem physiological dysregulation associated with frailty in older women: Implications for etiology and treatment. J Gerontol A Biol Sci Med Sci 64A: 1049-57, 2009.
41. Theou O, Stathokostas L, Roland KP, Jakobi JM, Patterson C, Vandervoort AA, y col. The Effectiveness of Exercise Interventions for the Management of Frailty: A Systematic Review. Journal of Aging Research 2011. doi:10.4061/2011/569194.
42. Serra JA, Ruiz JR, Bustamante-Ara N, Hierro M, González P, Sanz MJ y col. Health enhancing strength training in nonagenarians (STRONG): rationale, design and methods (study protocol). BMC Public Health 9: 152, 2009; doi:10.1186/1471-2458-9-152. Disponible en: http://www.biomedcentral.com/1471-2458/9/152
43. Serra JA, Bustamante N, Hierro M, González P, Sanz MJ, Blanco N y col. Short-term, light- to moderate-intensity exercise training improves leg muscle strength in the oldest old: a randomized controlled trial. J Am Geriatr Soc 59 (4): 594-602, 2011.
44. Rydwik E, Frändin K, Akner G. Effects of a physical training and nutritional intervention program in frail elderly people regarding habitual physical activity level and activities of daily living -A randomized controlled pilot study. Arch Gerontol Geriatr 51: 283-9, 2010.
45. Villareal DT, Chode S, Parimi N, Sinacore DR, Hilton T, Armamento-Villareal R y col. Weight loss, exercise, or both and physical function in obese older adults. N Engl J Med 364:1218, 2011.
46. Anne C Milne, Jan Potter, Angela Vivanti, Alison Avenell. Suplementos energéticos y proteicos para personas de edad avanzada en riesgo de desnutrición (revisión Cochrane traducida). En: Biblioteca Cochrane Plus 2009 Número 3. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2009 Issue 2 Art no. CD003288. Chichester, UK: John Wiley & Sons, Ltd.).
47. Beasley JM, LaCroix AZ, Neuhouser ML, Huang Y, Tinker L, Woods N, Michael Y, y col. Protein Intake and Incident Frailty in theWomen's Health Initiative Observational Study. J Am Geriatr Soc 58:1063-71, 2010.
48. Delgado E, Muñoz M, Montero B, Sánchez C, Gallagher PF, Cruz-Jentoft AJ. Prescripción inapropiada de medicamentos en los pacientes mayores: los criterios STOPP/START. Rev Esp Geriatr Gerontol 44 (5): 273-9, 2009.
49. Martín-Lesende I, Gorroñogoitia A, Gómez J, Baztán JJ, Abizanda P. El anciano frágil. Detección y manejo en atención primaria. Aten Primaria 42 (7): 388-93, 2010.
50. Martín-Lesende I, Gorroñogoitia Ana. Efectividad de la valoración geriátrica integral en atención primaria. Madrid 2009. Portal Mayores, Informes Portal Mayores, nº 92. [Fecha de publicación: 20/07/2009].
http://www.imsersomayores.csic.es/documentos/documentos/martin-efectividad-01.pdf
51. Li CM, Chen CY, Li CY, Wang WD, Wu SC. The effectiveness of a comprehensive geriatric assessment intervention program for frailty in community-dwelling older people: a randomized, controlled trial. Arch Gerontol Geriatr 50 (suppl 1): S39-42, 2010.
52. Ellis G, Whitehead M, O'Neill D, Langhorne P, Robinson D. Evaluación geriátrica integral para pacientes de edad avanzada ingresado en el hospital (revisión Cochrane traducida). Cochrane Database of Systematic Reviews 2011 Issue 7. Art. No.: CD006211. DOI: 10.1002/14651858.CD006211.
|
|
©
Está
expresamente prohibida la redistribución y la redifusión de todo o parte de los
contenidos de la Sociedad Iberoamericana de Información Científica (SIIC) S.A. sin
previo y expreso consentimiento de SIIC |

|
|



